Step 4 of 4
Coagulopathie peropératoire
La chirurgie cardiaque s’accompagne d’une coagulopathie souvent importante, qui est par nature multifactorielle mais en grande partie liée à la circulation extracorporelle (CEC) [18,47].
- Médication anticoagulatoire ou antiplaquettaire préopératoire ;
- Coagulopathie préopératoire ;
- Hémodilution ;
- Hypothermie, acidose ;
- Héparinisation complète pour la CEC, héparinisation résiduelle après la protamine ;
- Résistance à l’héparine ;
- Activation et consommation des facteurs sur les surfaces étrangères ;
- Activation et consommation par l’extravasation péricardique/pleurale et par les aspirations ;
- Activation et consommation des plaquettes, thrombopénie et dysfonction plaquettaire ;
- Hyperfibrinolyse ;
- Syndrome inflammatoire systémique.
La CEC
Indépendamment de toute lésion tissulaire, la CEC déclenche directement la formation de thrombine et de fibrine. Cinq minutes après sa mise en route, leur taux est déjà augmenté de 20 fois, alors que ces substances ne se rencontrent normalement qu’au niveau de la plaie et non dans la circulation systémique [4]. Plusieurs phénomènes interviennent [18,41].
- Le système de contact. Au contact de surfaces étrangères chargées négativement comme le verre ou les plastiques, le facteur XII (Hageman) se clive en XIIa (activé) qui transforme la prékallikréine en kallikréine, le facteur XI en XIa et les kininogènes en bradykinine ; le taux de cette dernière augmente de 10 fois. L’activation du FXIa aboutit à la formation active de thrombine par la voie intrinsèque de la coagulation. Le facteur XIIa active également la voie du complément et favorise la transformation de plasminogène en plasmine, provoquant la fibrinolyse. Cependant, la balance penche en faveur de l’excès de thrombine et de l’effet procoagulant ; cette situation perdure jusqu’au 5ème jour postopératoire [2].
- La voie extrinsèque. L’expression du facteur tissulaire (FT) et la concentration en facteur VIIa sont anormalement élevées en CEC.
- La fibrinolyse. Le taux de plasmine circulante augmente 10-50 fois pendant la CEC ; les vitesses de formation et de dégradation de la fibrine étant équivalentes, cette situation revient à une consommation accrue de fibrinogène sans formation de caillots [5].
- Les plaquettes. Elles sont stimulées par le contact avec les surfaces étrangères, par l’héparine et par l’excès de thrombine en circulation ; elle adhèrent aux surfaces, y forment des amas et sécrètent de la thromboxane A2 vasoconstrictrice. Leur nombre et leur agrégabilité diminuent de 30-50% au cours d’une CEC [39]. Leur fonction est réduite en hypothermie (< 30°C), mais cette dysfonction est réversible au réchauffement ; toutefois, elle ne se manifeste pas sur le résultat des tests d’agrégabilité qui sont effectués sur du sang réchauffé à 37°C. La plasmine dissocie le récepteur GP Ib, ce qui active partiellement la plaquette mais la rend moins sensible aux agonistes [11].
- La réaction inflammatoire. Les leucocytes sont activés par les surfaces étrangères ; ils vont alors sécréter du facteur tissulaire (FT) qui contribue au développement de la cascade coagulatoire et à la production de thrombine. Les surfaces étrangères stimulent aussi la voie alternative du complément (la voie classique est déjà activée par le F XIIa) ; les facteurs C3a et C5a se lient aux leucocytes circulants et contribuent à leur activation.
- L’hémodilution. Les taux de tous les facteurs sont abaissés de 20-30% par la dilution hydrique de la CEC. Les colloïdes abaissent les taux de facteur VIII et von Willebrand ; ils freinent l’adhésion plaquettaire [14,39].
- En fin de CEC, le taux de fibrinogène a baissé de 30-40% ; le 30% de l’antithrombine III est consommé, ce qui tend à augmenter progressivement la « résistance » à l’héparine. Les facteurs II, VII, IX et X sont diminués de près de 50% après la CEC [16].
- Le sang retransfusé. S’il n’est pas épuré par un système CellSaver™, le sang aspiré dans le péricarde ou le médiastin contient du facteur tissulaire, des complexes thrombine-antithrombine, des activateurs du plasminogène et des déclencheurs inflammatoires. Il contribue massivement aux altérations de la coagulation.
- Hypothermie et acidose. Une coagulopathie s’installe dès 35°C, et la cascade de la coagulation est complètement inactivée à 16°C. L’acidose aggrave la situation et freinant l’activité des facteurs sensibles au pH comme le facteur VIIa.
L’expression du facteur tissulaire (FT) et de la voie extrinsèque sont essentiellement liées au traumatisme chirurgical, à l’activation par les aspirations et à la réaction inflammatoire. Les leucocytes activés s'infiltrent entre les cellules endothéliales et produisent des radicaux libres, des superoxydes et des enzymes lysosomiques; c'est la cause de lésions endothéliales, d'augmentation de perméabilité capillaire, d'accumulation liquidienne extracellulaire et de syndrome inflammatoire systémique (voir Chapitre 7 Syndrome inflammatoire). Les lésions imparties aux plaquettes et aux facteurs de coagulation (dénaturation protéique) sont directement liées à la durée de CEC, à la profondeur de l'hypothermie (≤ 25°), aux aspirations, et au contact avec l'air (réservoir veineux, aspirations).
On peut réduire l’activation de la coagulation par différents moyens, mais, hormis l’anticoagulation, leur efficacité est très variable.
- Anticoagulation complète par l’héparine non-fractionnée (HNF) ; l’activité de la thrombine est bloquée lorsque l’ACT est > 480 secondes, à la condition que l’anti-thrombine soit présente en quantité suffisante (voir Héparines). La dose de charge d’héparine pour obtenir une anticoagulation adéquate est de 300-400 UI/kg. L'ACT est contrôlé 3-5 minutes plus tard. Les doses supplémentaires sont titrées selon la réponse individuelle du patient à l’héparine.
- En cas de résistance à l’héparine, supplémentation en anti-thrombine (AT III), car son taux baisse de 40% en CEC à cause de l’hémodilution et de la consommation par l’héparine. Le nadir de la concentration en AT III est atteint au 3ème jour postopératoire [10]. Administration sous forme de concentré d’AT III (500-1’000 UI pour un adulte) ou de plasma frais décongelé (voir ci-après) [48].
- Chez les patients sous anticoagulants ou sous antiplaquettaires, la dose d’héparine utilisée lors de la CEC ou lors d’OPCAB reste la même que la routine habituelle (ACT recherché : > 450 sec et > 250 sec respectivement), car une inhibition incomplète de la thrombine peut conduire à une activation plaquettaire secondaire [3].
- Antifibrinolytiques ; l’acide tranexamique et l’acide amino-caproïque se fixent sur la lysine du plasminogène et bloquent l'activation de la plasmine, donc la fibrinolyse. L’aprotinine est un inhibiteur non spécifique des protéases, qui bloque directement la plasmine (voir Anti-fibrinolytiques).
- Thromboplégie ; la CEC et l’héparine activent les plaquettes, qui relâchent leurs granules (ADP, thrombexane), forment des agrégats et adhèrent aux surfaces ; 30-50% d’entre elles ne sont plus fonctionnelles en postopératoire et ne réagissent plus à l’ADP ni au collagène [39]. Leur blocage momentané par un agent antagoniste du récepteur P2Y12 (récepteur ADP) comme le cangrelor en perfusion (demi-vie : 9 minutes) les protège de la stimulation et préserve leur fonctionnalité pour le postopératoire [27]. Cette thérapeutique prometteuse est encore en phase d’essai.
- Modifications liées à la technologie de la CEC [18].
- Restriction des aspirations ; le sang récupéré est en contact avec l’air et contient des activateurs de la coagulation (TF, thrombine), de la fibrinolyse (plasmine) et de l’inflammation (interleukines, TNF, C3a, C5a). Les aspirations sont la source principale d'hémolyse, de thrombopénie, de coagulopathie et de stimulation du syndrome inflammatoire [41]. Les perturbations du système coagulatoire sont nettement diminuées lorsqu’on ne recycle pas le sang aspiré ou lorsqu’on le filtre dans un système CellSaver™, mais cette manoeuvre élimine malheureusement les plaquettes, les protéines et les facteurs de coagulation [46].
- Restriction de la taille des circuits ; la miniaturisation des circuits et la suppression du réservoir de cardiotomie minimisent le contact du sang avec des surfaces étrangères et suppriment le contact avec l’air, ce qui freine la libération des activateurs de la coagulation et des déclencheurs inflammatoires.
- Biocompatibilité des circuits ; les circuits préhéparinés et les circuits imprégnés de polymères particuliers freinent la cascade du complément, l’agrégabilité plaquettaire et l'activation leucocytaire. L’effet clinique est toutefois peu important et se limite à une diminution du taux de FA postopératoire et du temps de séjour aux soins intensifs [31]. La réduction des transfusions n’est pas constante [37].
- Ultrafiltration ; la filtration continue en fin de CEC, après la mise en charge (MUF, modified ultrafiltration), permet de réduire l’hémodilution et de soustraire un grand nombre de cytokines et de déclencheurs de la réaction inflammatoire.
- Opération à cœur battant sans CEC ; l’absence de CEC n’élimine pas l’activation coagulo-inflammatoire, mais la réduit ; la dysfonction plaquettaire est moindre [44].
L’anticoagulation et la coagulopathie liées à la CEC doivent être respectivement antagonisée et traitée pour limiter les risques hémorragiques. L’antagoniste de l’héparine est la protamine, administrée à raison de 1 mg de protamine pour 1 mg d’héparine. Un excès de protamine peut inhiber la cascade coagulatoire et l’activité plaquettaire. La protamine est injectée dès la décanulation de CEC. Elle présente plusieurs effets secondaires:
- Vasodilatation systémique et hypotension artérielle ;
- Vasoconstriction pulmonaire ;
- Réaction antigène-anticorps ;
- Réaction anaphylactoïde foudroyante (choc anaphylactique).
| Coagulopathie de la CEC |
|
La coagulopathie de la CEC est liée à 3 phénomènes : l’hémodilution, l’activation et la consommation. La CEC déclenche rapidement la formation de thrombine et de fibrine, indépendamment de toute plaie tissulaire. Cinq systèmes sont activés par le contact avec des surfaces étrangères:
- Le F XII activé déclenche la voie intrinsèque
- Le facteur tissulaire et le facteur VIIa sont augmentés
- Les plaquettes sont stimulées
- L’activation de la fibrinolyse détruit la fibrine formée mais consomme du fibrinogène
- L’activation des leucocytes et du complément déclenche une réponse inflammatoire
systémique massive
Plusieurs moyens sont mis en œuvre pour pallier cette stimulation :
- Anticoagulation complète (héparine 300-400 UI/kg)
- Antifibrinolytique
- Restriction des aspirations, CellSaver™
- Restriction des circuits, circuits biocompatibles
- Ultrafiltration
- Opération à cœur battant
|
Anticoagulation en CEC
L’héparine est indispensable au bon déroulement d’une CEC. C’est la raison pour laquelle elle est injectée par voie veineuse centrale après avoir contrôlé le reflux sanguin, ou adminsistrée directement dans l’OD par le chirurgien ; l’injection est suivie d'un rinçage pour être sûr que la totalité de la dose soit injectée. Qu’elle soit administrée par le chirurgien ou par l’anesthésiste, son injection est clairement annoncée de manière à ce que le/la perfusionniste puisse procéder à un ACT de contrôle 3-5 minutes plus tard. La dose de charge d’héparine pour obtenir une anticoagulation adéquate pour une CEC est de 300-400 U/kg [11]. Ensuite, les doses supplémentaires doivent être titrées selon la réponse individuelle du patient. L’ACT minimal nécessaire pour éviter des problèmes thrombotique ou hémorragique pendant une CEC est toujours discutée, mais une valeur ≥ 450 secondes est généralement acceptée comme référence pour les circuits standards, et une valeur de ≥ 250 secondes pour les assistances avec circuits pré-héparinés. Si l'ACT est < 400 secondes, on ne commence pas la CEC sans ajouter une dose supplémentaire d'héparine (5'000 – 10'000 UI) ; on procède à un nouveau contrôle après 3 minutes.
Résistance à l’héparine
Il arrive que l’ACT n’atteigne pas les valeurs recherchées malgré une dose élevée d’héparine. Cette résistance à l’héparine est due en général à un déficit en antithrombine (AT III) lié à plusieurs causes [12].
- Déficience congénitale en AT III (incidence 1:3'000) ; le taux d’AT III est abaissé de 40-60%.
- Consommation de l’AT III par une héparinothérapie en cours ; la chute de l’antithrombine est de 5-10% par jour. Un traitement préopératoire avec de l’héparine pendant plusieurs jours en est la cause la plus fréquente.
- Hémodilution ; le taux d’AT plasmatique peut diminuer de 30%.
- Baisse de production d’AT III en cas d’insuffisance hépatique, de malnutrition ou de syndrome néphrotique.
- Consommation accrue d’AT III en cas de sepsis, de CIVD, d’embolie pulmonaire ou d’assistance circulatoire mécanique.
La prise en charge est basée sur trois éléments.
- Augmentation des doses d’héparine. Toutefois, il existe un effet-plafond : l’anticoagulation ne s’approfondit plus lorsque l’héparinémie est > 4 U/mL [29].
- Plasma frais décongelé. Le PFC contient environ 1 U d’AT III par mL. Deux poches de PFC suffisent rarement à compenser le manque en AT III [10]. L’administration d’une quantité suffisante pour normaliser l’AT III (1-2 L) fait courir le danger d’une hypervolémie. D’autre part, le PFC présente tous les risques infectieux et allergiques liés aux transfusions d’éléments sanguins.
- Concentré d’antithrombine, sous forme humaine purifiée ou recombinante (synthétisée dans du lait de chèvre génétiquement modifiée). La demi-vie du produit est respectivement de 12 heures et de 3.8 jours. La dose recommandée est 500-1'000 UI pour un adulte [48], ce qui est relativement modeste, car il faut jusqu’à 45 U/kg pour maintenir un taux d’ATIII normal [10]. Le coût de ce traitement est de CHF 1’200-2’500.-, mais il est plus efficace que le PFC.
L’attitude la plus logique est de doser l’AT III et de ne donner du concentré d’antithrombine que lorsque le taux est bas ; s’il est normal, une augmentation du dosage d’héparine suffit le plus souvent [12].
Héparine et protamine
La protamine antagonise l’héparine dans un rapport 1:1 (mg). Le dosage de la protamine est surévalué si le calcul est effectué sur la base de la quantité totale d’héparine administrée, car il ne tient pas compte de l’élimination progressive. Il est donc recommandé de ne donner que le 80% de la dose ou de titrer l’héparine résiduelle. Un excès de protamine peut en effet augmenter l’hémorragie, car la substance active la sécrétion endothéliale de plasminogène et se lie à la thrombine, bloquant ainsi la transformation du fibrinogène en fibrine. Un dosage adéquat est d’autant plus important que la protamine a des effets secondaires importants : libération d’histamine (hypotension artérielle systémique), réaction anaphylactique, choc vasoplégique, hypertension artérielle pulmonaire.
| Anticoagulation en CEC |
|
Le contact du sang avec des surfaces étrangères et avec l’air oblige à une anticoagulation complète au moyen d’héparine non-fractionnée (HNF). L’héparine est administrée avant la CEC par voie centrale à raison de 300-400 UI/kg pour obtenir un ACT > 450 secondes. Si l'ACT est < 400 secondes, on ajoute une dose supplémentaire de 10'000 U et on procède à un nouveau contrôle. Une impossibilité d’allonger l’ACT malgré une dose adéquate d’HNF (résistance à l’héparine) doit faire suspecter une insuffisance en antithrombine III, qu’il faut remplacer sous forme de concentré (500 – 1'000 U/kg), éventuellement de plasma frais décongelé.
Les malades qui présentent une thombocytopénie induite par l’héparine peuvent être anticoagulés par d’autres substances, malheureusement sans antagoniste et non réversibles par la protamine:
- Bivalirudine (Angiox®)
- Argatroban (Argatroban Injection®)
La protamine antagonise l’héparine non-fractionnée à raison d’un mg (100 UI) pour 1 mg d'héparine (100 UI).
|
Hémodilution
Le mélange du sang avec le liquide d'amorçage (800-1’500 mL de solution hydro-électrolytique) est responsable d'une hémodilution majeure qui abaisse soudainement l'hématocrite aux environs de 25% et qui diminue la pression colloïdo-osmotique de 40% [21]. C'est la cause principale de la chute de pression enregistrée au début de la CEC. La pression remonte ensuite parce que l'hypothermie provoque une stimulation des résistances artérielles périphériques (RAS) et parce que la viscosité augmente à mesure que la température du sang baisse. La chute de la pression osmotique aggrave la fuite liquidienne extracellulaire dans l'espace interstitiel des poumons, du coeur, du foie, des reins, des viscères abdominaux et des muscles.
L'hémodilution est avantageuse sur plusieurs plans (voir Chapitre 7, Liquide d’amorçage).
- Elle améliore la microcirculation en baissant la viscosité sanguine, ce qui est capital en hypothermie ; la viscosité reste stable lorsque l'Ht en pourcent a la même valeur que la température en degrés C° ;
- Elle diminue le besoin en sang allologue et les complications associées à la transfusion ;
- Elle est bien tolérée puisque la consommation d'O2 tissulaire est diminuée à froid.
En CEC normothermique, un Ht de 18% suffit juste à remplir les besoins en oxygène d'un malade endormi et curarisé [30]. Lorsque l’Hb est < 70 g/L, le flux sanguin cérébral augmente de 45% et le flux plasmatique rénal s’élève dans la zone corticale, mais la réserve coronarienne diminue de 50% et la perfusion splanchnique est à la limite de l'ischémie [35,42].
L’hémodilution n’est bénéfique que dans certaines limites. Un Ht inférieur à 22%, par exemple, est un facteur prédictif indépendant de morbi-mortalité postopératoire [20]. L'Ht a un impact particulier sur la fonction cérébrale et sur la fonction rénale. Les troubles neurocognitifs deviennent plus importants lorsque l’Ht minimal est de 15-17% [8] ; seul un Ht > 28% assure un status neurologique postopératoire normal [45]. Chez les enfants, le score neurologique et le développement psychomoteur sont meilleurs lorsque l’Ht en CEC est élevé (28%) que lorsqu’il est bas (21%) [23]. D’autre part, la fonction rénale s’aggrave linéairement avec la baisse de l’hémoglobine lorsque l’hématocrite est < 30% [43]. Un Ht de 25-28% en cours de CEC est donc la limite inférieure de sécurité pour garantir la reprise fonctionnelle des organes.
Hémolyse
Le contact avec des surfaces étrangères de différentes natures provoque une série de traumatismes hématologiques plus ou moins sévères, et en général directement proportionnels à la durée de la CEC. De plus, les pompes provoquent des lésions mécaniques des éléments figurés, qui sont fonction de leur degré d'occlusivité et de leur vitesse de rotation. Enfin, les aspirations dans le champ opératoire sont responsables d’une partie des dégâts inflammatoires et érythrocytaires, qui sont d'autant plus graves que les aspirations sont puissantes et prolongées et que l'hémorragie est importante. L'hémolyse qui en résulte est bien visible dans les urines qui deviennent rouge-bordeau. Dans ce cas, il est nécessaire de maintenir un débit urinaire satisfaisant et d'alcaliniser les urines avec du bicarbonate de Na+ (50-100 mmoles i.v.) pour freiner la cristallisation de l'Hb libre dans les tubules [19].
Une autre cause d'hémolyse est la présence d'agglutinines froides. C'est une maladie autoimmune caractérisée par la présence d'anticorps causant l'agglutination des érythrocytes en dessous d'un certain seuil de température. Les agglutinines froides sont des anticorps IgM dirigés contre des antigènes Anti-Ig présents sur la membranne des globules rouges. Elles causent une agglutination de ces derniers à basse température. Au réchaufffement, ces aggrégats provoquent des thrombi microvasculaires et sont hémolysés, ce qui dégage une grande quantité d'hémoglobine libre. Cette affection est une maladie idiopathique, ou la séquelle d'un processus infectieux ou lymphoprolifératif. Son incidence est inférieure à 1% des patients de chirurgie cardiaque. L'affection se manifeste par des thromboses périphériques et une hémolyse (voir Chapitre 21 Coagulopathies).
Les agglutinines froides sont détectées au test de Coombs direct (présence de complément sur les GR du patient) et indirect (présence d’anticorps sériques). Elles existent chez tous les individus, mais ne réagissent normalement qu’à 0-4°C. Leur signification clinique tient à leur taux sérique et à la valeur de la température à laquelle elles sont activées. Les valeurs considérées comme sûres pour la CEC sont un titre inférieur à 1:32 à une température de 4°C, sans agglutination détectable à 28°C ou au-dessus. Les probabilités de complications peropératoires deviennent significatives pour des taux supérieurs à 1:512 à 4°C, ou inférieurs à cette valeur si la température d'activation est supérieure à 25°C [33].
En salle d'opération, on prend une série de précautions.
- Chirurgie en normothermie (CEC > 34°C) ou à cœur battant ;
- Réchauffement de la salle d’opération et des perfusions ;
- Cardioplégie chaude (> 34°C) cristalloïde ou au sang ;
- Réchauffement des poches de sang en cas de transfusion ;
- En cas de crise avec hémolyse :
- Réchauffer à 37°C ;
- Améliorer la perfusion périphérique avec un vasodilatateur (nitroprussiate) ;
- Alcaliniser les urines (50-100 mmoles bicarbonate de Na+) ;
- Méthylprednisolone (500 mg) : efficacité discutée ;
- Réduction des taux circulants par plasmaphérèse préopératoire si nécessaire.
Les crises se manifestent par une hémolyse et des occlusions vasculaires périphériques myocardiques, hépatiques et rénales.
| Hémodilution et hémolyse en CEC |
|
Le volume d’amorçage de la CEC provoque une hémodilution (Ht 25-28%), nécessaire pour freiner l’augmentation de la viscosité du sang à basse température. En hypothermie, la viscosité reste stable lorsque la valeur de l'Ht en % est la même que celle de la température en degrés C°. Lorsque l’Ht est < 25%, le status neurologique et la fonction rénale postopératoires sont péjorés. Un Ht de 25-28% est la limite inférieure de sécurité pour garantir la reprise fonctionnelle normale des organes.
La CEC provoque une hémolyse, en général infra-clinique. En hypothermie, celle-ci peut devenir massive en présence d’hémagglutinines froides (mises en évidence par un test de Coombs).
|
Chirurgie cardiaque en cas de HIT
Lorsqu’un patient souffre de thrombocytopénie induite par l’héparine (voir HIT), d’autres anticoagulants sont à disposition, mais ces substances n’ont pas d’antagoniste et ne sont pas renversées par la protamine. Leur élimnination dépend de leur demi-vie sérique (voir Inhibiteurs directs de la thrombine, Tableau 8.1 et Tableau 8.2) et de l’utilisation d’un circuit d’hémofiltration en fin de CEC [1,6,15,24,26].
- Bivalirudine (Angiox®) : inhibiteur réversible direct de la thrombine. Début d'activité: 2-10 minutes; demi-vie : 25 min; élimination rénale (demi-vie prolongée jusqu'à 200 minutes en cas d'insuffisance rénale). Le plus facile à manipuler pour la CEC, mais avec un risque de thrombose dans le réservoir ou dans l’oxygénateur si le débit de la machine est interrompu, car l’élimination de la bivalirudine par protéolyse plasmatique continue dans le sang immobilisé. Il faut donc prévoir un circuit biocompatible, des shunts artério-veineux, un CellSaver™ sur la récupération du sang, un rinçage intermittent du réservoir veineux et un stockage du sang dans des poches citratées. Dosage : bolus 1 mg/kg + 50 mg dans le liquide d’amorçage de la CEC + perfusion 2.5 mg/kg/h. On vise un ACT ≥ 2.5 fois la valeur de base au moyen de bolus additionnels de 0.1-0.5 mg/kg; taux circulant recherché en CEC: 10-15 mcg/mL [25,26]. Le temps d'écarine (ECT, ecarin coagulation time) est un test plus spécifique. La perfusion est arrêtée 10-15 minutes avant la fin de la CEC. L’ultrafiltration n’est utilisée qu’après la CEC pour acccélérer l’élimination de la bivalirudine. Un retour en pompe est impossible après sevrage.
- Argatroban (Argatroban Injection®) : molécule synthétique dérivée de l'arginine qui se lie sélectivement et réversiblement à la thrombine. Demi-vie : 40-50 minutes; élimination hépatique, dosage indépendant de la fonction rénale. Dosage : bolus 0.1-0.2 mg/kg iv + 0.05 mg/kg dans le liquide d’amorçage de la CEC + perfusion 5-10 mcg/kg/min (immédiate et continue) pour ACT 350-400 sec ; bolus supplémentaires si nécessaire : 2 mg. Retour à une coagulation normale 2-4 heures après l’arrêt de la perfusion. L’argatroban est le médicament de choix en cas de dysfonction rénale, mais il n'est pas hémodialysable.
- Danaparoïde sodique (Orgaran®) : inhibition prédominante du facteur Xa. Demi-vie de 7 heures pour l’activité anti-IIa et de 25 heures pour l’activité anti-Xa ; élimination rénale. Dosage : bolus iv 1’500-2'000 U + 5’000-10'000 U dans le liquide d’amorçage de la CEC ; ajout de 1'500 U après 2 heures. Très difficile à gérer en CEC et très hémorragipare dans le postopératoire.
- Lépirudine (Refludan®) : forme recombinante de l’hirudine, inhibiteur irréversible de la thrombine. Demi-vie sérique de 10 min, demi-vie d’élimination 1-1.5 heure, mais inhibition irréversible de la thrombine ; élimination rénale. La meilleure surveillance est l’ECT (temps de coagulation par l’écarine du sang total citraté). Dosage : bolus 0.25 mg/kg + 0.2 mg/kg dans le liquide d’amorçage de la CEC + bolus 5 mg pour ACT > 350 sec (imprécis) ; perfusion 0.15 mg/kg/h. La production de lépirudine a cessé en 2012 pour des motifs commerciaux.
Ces substances ont une influence variable sur les tests de coagulation [26]. L'ACT présente une bonne corrélation avec le taux circulant de bivalirudine et d'argatroban. L'aPTT est modifié, mais de façon non-linéaire. Le TP est davantage affecté par l'argatroban que par la bivalirudine. Les tests plus spécifiques comme le temps d'écarine ou le dosage de l'effet anti-IIa ne sont malheureusement pas disponibles dans tous les hôpitaux. La bivalirudine, qui est l'agent le plus sûr, est utilisée dans les situations où l'on craint la survenue d'une thrombocytopénie induite par l'héparine (HIT) ou dans celles qui exigent une anticoagulation profonde de courte durée comme la PCI [26].
- CEC: bolus 1.0 mg/kg, perfusion 2.5 mg/kg/h;
- OPCAB: bolus 0.75 mg/kg, perfusion 1.75 mg/kg/h;
- ECMO peropératoire: bolus 0.2-0.5 mg/kg, perfusion 0.2-0.5 mg/kg/h;
- ECMO en soins intensifs: démarrage 0.03-0.05 mg/kg/min, en continu 0.03-0.1 mg/kg/min.
| CEC lors de thrombocytopénie induite par l’héparine (HIT) |
|
Le HIT (heparin-induced thrombocytopenia) est déclenché par des anticorps dirigés contre le complexe formé par l’héparine et le facteur-4 des plaquettes (PF4), dont la conséquence est une activation de la chaîne de la coagulation. Caractéristiques :
- Traitement d’héparine pendant 5-10 jours
- Thrombocytopénie (chute > 50%)
- Thromboses veineuses et artérielles
- Taux élevé d’anticorps anti-héparine (atténué au-delà de 3 mois)
- Incidence : 1-5% avec HNF, 0. 1-1% avec HBPM, plus fréquent après chirurgie
- Mortalité : 5-10%
Traitement : arrêt de l’héparine et remplacement pas une alternative. Substances utilisables pour l’anticoagulation de la CEC :
- Bivalirudine (Angiox®), facile à manipuler
- Argatroban (Argatroban Injection®), préférable en cas d’insuffisance rénale
- Danaparoïde sodique (Orgaran®), très lent, fort risque hémorragique
- Lépirudine (Refludan®), retirée du marché
|
Syndrome inflammatoire systémique (SIRS) lié à la CEC
La CEC est le cas le plus emblématique de la stimulation par la voie de contact du complément (Figure 8.20) (voir Chapitre 07, Syndrome inflammatoire systémique).
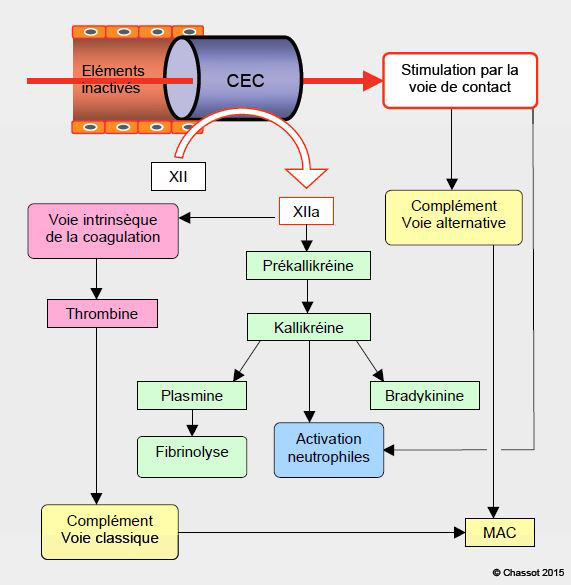
Figure 8.20 : Activation par la voie de contact. Dans un vaisseau bordé d’endothélium intact, les différents facteurs circulent sous forme inactive. Mais en présence de surfaces chargées négativement comme le verre, les métaux ou les plastiques (CEC), le Facteur XII se clive en F XIIa (activé). Celui-ci transforme la prékallikréine en kallikréine, les kininogènes en bradykinine et le facteur XI en F XIa ; ce dernier processus aboutit à la formation de thrombine par la voie intrinsèque de la coagulation. Le F XIIa favorise aussi la transformation de plasminogène en plasmine, provoquant la fibrinolyse. Le contact active directement le complément par la voie alternative, et indirectement par le F XIIa (voie classique). MAC (membrane attack complex) : complexe protéique qui attaque les membranes cellulaires, résultat ultime des voies du complément.
En présence de surfaces chargées négativement comme le verre, les métaux ou les plastiques, le Facteur XII se clive en F XIIa (activé). Celui-ci transforme la prékallikréine en kallikréine, les kininogènes en bradykinine et le facteur XI en F XIa ; ce dernier processus aboutit à la formation de thrombine par la voie intrinsèque de la coagulation. Le F XIIa favorise aussi la transformation de plasminogène en plasmine, provoquant la fibrinolyse. Le contact active directement le complément par la voie alternative, et indirectement par le facteur XIIa (voie classique). D’autres phénomènes de la CEC concourent au déclenchement du complément, comme le relargage d’endotoxines par le tube digestif et la formation de complexes héparine-protamine. La voie cellulaire est également stimulée par le contact, soit par l’intermédiaire du facteur XIIa et de la kallikréine, soit directement par l’activation des neutrophiles. Mais le circuit extracoroprel ne possède pas d’endothélium pour limiter ces différentes réactions, qui peuvent donc prendre une ampleur excessive et se distribuer dans tout l’organisme.
La durée de CEC, la profondeur de l'hypothermie et le degré d'hémodilution ont tous été évoqués comme facteurs aggravants, mais ils ne paraissent avoir qu'un rôle secondaire dans la genèse du SIRS [22]. Les lésions mécaniques de la pompe, de l'oxygénateur et des filtres, le contact du sang avec les surfaces étrangères (circuits) et avec l'air (aspirations, réservoir veineux), sont les éléments déclencheurs principaux. Plus de 50% des neutrophiles sont séquestrés dans les poumons durant le réchauffement; leur dégranulation contribue aux dommages cellulaires pulmonaires. Le SIRS se déclenche dans les premières minutes de la CEC et s’éteint vers le 4ème – 5ème jour postopératoire ; il est suivi d’une période de relative immunodépression [38]. Le pic des marqueurs inflammatoires survient vers la 5ème heure après la CEC.
Au cours d’une CEC, la stimulation inflammatoire conduit donc à un état instable caractérisé par une série de phénomènes (Figure 8.21).
Figure 8.21 : Représentation schématique des mécanismes mis en jeu dans la genèse du syndrome inflammatoire systémique [d'après références 22,41].
- Elévation de tous les marqueurs inflammatoires (TNF-alpha, interleukines, cytokines, protéine C-réactive) ;
- Activation du complément et des leucocytes ;
- Production de thrombine et stimulation de la cascade de la coagulation ;
- Production de plasmine et stimulation de la fibrinolyse (élévation des D-dimères) ;
- Activation et consommation des plaquettes ;
- Relargage d’endotoxines et de TNF-alpha ;
- Relargage de radicaux libres et d’oxydants ;
- Libération de bradykinine, d’histamine et d’anaphylatoxines : augmentation de la perméabilité capillaire, vasodilatation systémique, vasoconstriction pulmonaire ;
- Altérations de la fonction cardiaque, pulmonaire, rénale et cérébrale ; l’incidence de fibrillation auriculaire est proportionnelle à l’élévation des marqueurs inflammatoires [13].
La question de déterminer la part de la CEC par rapport à celle de la chirurgie cardiaque elle-même dans la genèse du SIRS peut être approchée par l'observation de la chirurgie à coeur battant. Cette dernière est associée à une réduction, mais pas à une disparition, des taux postopératoires de marqueurs de la réaction inflammatoire comme le C3a, le C5a, le TNF-alpha ou l'interleukine-6 et l’IL-8 [7,9,17]. Toutefois, la signification de ces variations est incertaine, puisque l'IL-8 et le C3a sont liés au traumatisme tissulaire direct et que l'IL-10 a des propriétés anti-inflammatoires [32]. Les effets de la CEC dépendent largement de l'équilibre entre la libération des médiateurs pro-inflammatoires et celle des médiateurs anti-inflammatoires [28]. Certaines populations affichent une réaction pro-inflammatoire dominante, telles les personnes âgées ou celles qui souffrent de dysfonction ventriculaire gauche [40]. Elles pourraient bénéficier particulièrement de la chirurgie à coeur battant. Dans les groupes à risque faible, les taux de complications liés au SIRS sont identiques entre les opérations avec ou sans CEC [34,36]. Le circuit de CEC est donc un facteur déclenchant majeur, mais il n'est pas le seul responsable de la réaction inflammatoire (voir Thérapie anti-inflammatoire) [44].
| Syndrome inflammatoire et CEC |
|
Le contact direct du sang avec le circuit de CEC et avec l’air induit une réaction inflammatoire systémique (SIRS) massive déclenchée par l’activation du Facteur XII (FXa), du complément et des leucocytes. Elle est caractérisée par :
- Elévation de tous les marqueurs inflammatoires
- Activation du complément et des leucocytes
- Production de thrombine et stimulation de la cascade de la coagulation
- Production de plasmine et stimulation de la fibrinolyse
- Activation et consommation des plaquettes
- Relargage d’endotoxines, de TNF-alpha et d’interleukines
- Relargage de radicaux libres et d’oxydants
- Libération de bradykinine, d’histamine et d’anaphylatoxines
- Augmentation de perméabilité capillaire, baisse des RAS, augmentation des RAP
- Altérations de la fonction cardiaque, pulmonaire, rénale et cérébrale
|
© CHASSOT PG, MARCUCCI C, Décembre 2013, dernière mise à jour, Novembre 2018
Références
- ADAMS RLC, BIRD RJ. Review article: Coagulation cascade and therapeutic update: Relevance to nephrology. Part I: Overview of coagulation, thrombophilia and history of anticoagulants. Nephrol 2009; 14:462-70
- AVIDAN MS, LEVY JH, SCHOLZ J, et al. A phase III, double-blind, placebo-controlled, multicenter study on the efficacy of recombinant human antithrombin in heparin-resistant patients scheduled to undergo cardiac surgery necessitating cardiopulmonary bypass. Anesthesiology 2005 ; 102 : 276-84
- BROWN C, JOSHI B, FARADAY N, et al. Emergency cardiac surgery in patients with acute coronary syndromes : a review of the evidence and perioperative inmplications of medical and mechanical therapeutics. Anesth Analg 2011 ; 112 : 277-99
- CHANDLER WL, VELAN T. Estimating the rate of thrombin and fibrin generation in vivo during cardiopulmonary bypass. Blood 2003; 101:4355-62
- CHANDLER WL, VELAN T. Plasmin generation and D-dimer formation during cardiopulmonary bypass. Blood Coag Fibrinolysis 2004; 15:583-91
- COPPENS M, EIKELBOOM JW, GUSTAFSSON D, WEITZ JI. Translational success stories. Development of direct thrombin inhibitors. Circ Res 2012; 111:920-9
- CZERNY M, BAUMER H, KILO J, et al. Inflammatory response and myocardial injury following coronary artery bypass grafting with or without cardiopulmonary bypass. Eur J Cardiothorac Surg 2000; 17: 737-42
- DE FOE GR, ROSS CS, OLMSTEAD EM, et al. Lowest hematocrit on bypass and adverse outcomes associated with coronary artery bypass grafting. Ann Thorac Surg 2001; 71:769-76
- DIEGELER A, DOLL N, RAUCH T, et al. Humoral immune response during coronary artery bypass grafting: A comparison of limited approach, "off-pump" technique, and conventional cardiopulmonary bypass. Circulation 2000; 102: III95-100
- DIETRICH W, BUSLEY R, SPANNAGL M, et al. The influence of antithrombin substitution on heparin sensitivity and activation of hemostasis during coronary artery bypass graft surgery : a dose-finding study. Anesth Analg 2013 ; 116 :1223-30
- DUNNING J, VERSTEEGH M, FABBRI A, et al. Guidelines on antiplatelet and anticoagulation management in cardiac surgery. Eur J Cardiothorac Surg 2008; 34:73-92
- FINLEY A, GREENBERG C. Heparin sensitivity and resistance : management during cardiopulmonary bypass. Anesth Analg 2013 ; 116 :1210-22
- FONTES ML, MATHEW JP, RINDER HM, et al. Atrial fibrillation after cardiopulmonary bypass is associated with monocyte activation. Anesth Analg 2005; 101:17-23
- FRANZ A, BRAUNLICH P, et al. The effects of hydroxyethyl starches of varying molecular weights on platelet function. Anesth Analg 2001 ; 92 : 1402-7
- GARCIA DA, BAGLIN TP, WEITZ JI, et al. Parenteral anticoagulants: Antithrombotic therapy and prevention of thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012; 141 (Suppl 2):e24S-e43S
- GHADIMI K, LEVY JH, WELSBY IJ. Prothrombin complex concentrates for bleeding in the perioperative setting. Anesth Analg 2016; 122:1287-300
- GORMLEY SMC, McBRIDE WT, ARMSTRONG MA, et al. Plasma and urinary cytokine homeostasis and renal function during cardiac surgery without cardiopulmonary bypass. Cytokine 2002; 17:61-5
- GRONCHI F, RANUCCI M. Perioperative coagulation in cardiovascular surgery. In : MARCUCCI C, SCHOETKER P, editors. Perioperative hemostasis. Coagulation for anesthesiologists. Heidelberg : Springer Verlag, 2014, 243-66
- HAASE M, HAASE-FIELITZ A, BELLOMO R, et al. Sodium bicarbonate to prevent increases in serum creatinine after cardiac surgery: a pilot double-blind, randomized controlled trial. Crit Care Med 2009; 37:39-47
- HABIB RH, ZACHARIAS A, SCHWANN TA, et al. Adverse effects of low hematocrit during cardiopulmonary bypass in the adult: should current practice be changed ? J Thorac Cardiovasc Surg 2003; 125:1438-50
- HALL TS. The pathophysiology of cardiopulmonary bypass: The risks and benefits of hemodilution. Chest 1995: 100:88-94
- HENNEIN HA. Inflammation after cardiopulmonary bypass: therapy for the postpump syndrome. Semin Cardiothorac Vasc Anesth 2001; 5:236-55
- JONAS RA, WYPIJ D, ROTH SJ, et al. The influence of hemodilution on outcome after hypothermic cardiopulmonary bypass: results of a randomized trial in infants. J Thorac Cardiovasc Surg 2003; 126:1765-74
- KELTON JG, ARNOLD DM, BATES SM. Nonheparin anticoagulants for heparin-induced thrombocytopenia. N Engl J Med 2013; 368:737-44
- KOSTER A, DYKE CM, ALDEA G, et al. Bivalirudin during cardiopulmonary bypass in patients with previous or acute heparin-induced thrombocytopenia and heparin antibodies: Results of the CHOOSE-ON trial. Ann Thorac Surg 2007; 83:572-7
- KOSTER A, FARAONI D, LEVY JH. Argatroban and bivalirubin for perioperative anticoagulation in cardiac surgery. Anesthesiology 2018; 128:390-400
- KRAJEWSKI S, KURZ J, NEUMANN B, et al. Short-acting P2Y12 blockade to reduce platelet dysfunction and coagulopathy during experimental extracoroporeal circulation and hypothermia. Br J Anaesth 2012; 108:912-21
- LAFFEY JG, BOYLAN JF, CHENG DC. The systemic inflammatory response to cardiac surgery: implications for the anesthesiologist. Anesthesiology 2002; 97: 215-52
- LEVY JH, MONTES F, SZLAM F, et al. The in vitro effect of antithrombin III on the activated coagulation time in patients on heparin therapy. Anesth Analg 2000 ; 90 : 1076-9
- LIAM BL, PLOCHL W, COOK DJ, et al. Hemodilution and whole body balance during normothermic cardiopulmonary bypass. J Cardiothorac vasc Surg 1998; 115:1203-8
- MANGOUSH O, PURKAYASTHA S, HAJ-YAHIA S, et al. Heparin-bonded circuits versus nonheparin-bonded circuits: an evaluation of their effect on clinical outcomes. Eur J Cardiothorac Surg 2007; 31:1058-69
- MENASCHE P. The systemic factor: the comparative roles of cardiopulmonary bypass and off-pump surgery in the genesis of patient injury during and following cardiac surgery. Ann Thorac Surg 2001; 72: S2260-5; discussion S5-6
- MONGERO LB, BECK JR (eds). On bypass. Advanced perfusion techniques. Policy and procedure guidelines (CP36): Cold agglutinins. Totowa (NJ, USA): Humana Press 2010, 426-8
- NATHOE HM, VAN DIJK D, JANSEN EWL, et al. A comparison of on-pump and off-pump coronary bypass surgery in low-risk patients. N Engl J Med 2003; 348:394-402
- OHRI SK, BOWLES CW, MATHIE RT, et al. Effect of cardiopulmonary bypass perfusion protocols on gut tissue oxygenation and blood flow. Ann Thorac Surg 1997; 64:163-8
- PUSKAS JD, WILLIAMS WH, DUKE PG, et al. Off-pump coronary artery bypass grafting provides complete revascularization with reduced myocardial injury, transfusion requirements, and length of stay: A prospective randomized comparison of two-hundred unselected patients undergoing off-pump versus conventional coronary artery bypass surgery. J Thorac Cardiovasc Surg 2003; 125:797-808
- RANUCCI M, BALDUINI A, DITTA A ; et al. A systematic review of biocompatible cardiopulmonary bypass circuits and clinical outcome. Ann Thorac Surg 2009 ; 87 : 1311-9
- RINDER C. Cellular inflammatory response and clinical outcome in cardiac surgery. Curr Opin Anaesthesiol 2006; 19:65-8
- ROZENTAL T, SHORE-LESSERSON L. Pharmacologic management of coagulopathy in cardiac surgery: An update. J Cardiothorac Vasc Anesth 2012; 26:660-79
- SHARONY R, BIZEKIS CS, KANCHUGER M, et al. Off-pump coronary artery bypass grafting reduces mortality and stroke in patients with atheromatous aortas: A case control study. Circulation 2003; 108 (suppl II):15-20
- SNIECINSKI RM, CHANDLER WL. Activation of the hemostatic system during cardiopulmonary bypass. Anesth Analg 2011; 113:1319-33
- SUNGURTEKIN H, COOK DJ, ORSZULAK TA, et al. Cerebral response to hemodilution during hypothermic cardiopulmonary bypass in adults. Anesth Analg 1999; 89:1078-83
- SWAMINATHAN M, PHILIPS-BUTE BG, CONLON PJ, et al. The association of lowest hematocrit during cardiopulmonary bypass with acute renal injury after coronary artery bypass surgery. Ann Thorac Surg 2003; 76:784-91
- UNTCH BR, JESKE WP, SCHWARTZ J, et al. Inflammatory and hemostatic activation in patients undergoing off-pump coronary artery bypass grafting. Clin Appl Thromb Hemost 2008; 14-141-8
- VAN WERMESKERKEN GK, LARDENOYE JWH, HILL SE, et al. Intraoperative physiologic variables and outcome in cardiac surgery. Part II. Neurologic outcome. Ann Thorac Surg 2000; 69:1077-83
- WANG G, BAINBRIDGE D, MARTIN J, et al. The efficacy of an intraoperative cell saver during cardiac surgery: a meta-analysis of randomized trials. Anesth Analg 2009; 109:320-30
- WEBER CF, KLAGES M, ZACHAROWSKI K. Perioperative coagulation management during cardiac surgery. Curr Opin Anaesthesiol 2013 ; 26 : 60-84
- WILLIAMS MR, D’AMBRA AB, BECK JR, et al. A randomized trial of antithrombin concentrate for treatment of heparin resistance. Ann Thorac Surg 2000; 70:873-7





























