Step 2 of 4
Tamponnade
L’échocardiographie met en évidence la compression péricardique, mais la tamponnade est un diagnostic clinique caractérisé par l’hypotension artérielle, la tachycardie et la dyspnée. Comme ces symptômes sont peu spécifiques, la tamponnade est un diagnostic de présomption, jusqu'à ce qu'une échocardiographie confirme la présence d'un épanchement compressif. Le point central de l’examen est l’indication au drainage. Son degré d’urgence est essentiellement commandé par la clinique et par la rapidité d'installation de la compression.
Epanchement et thrombus
L’espace péricardique, normalement virtuel, devient visible à l’ETO aux deux temps du cycle cardiaque lorsque son volume est supérieur à 30-50 mL. Un épanchement liquidien circonférentiel est un espace anéchogène (echo-free space) enveloppant les quatre cavités. Il est typique de la tamponnade dite "médicale" qui survient lors d’anasarque, de tumeur thoracique ou de maladie inflammatoire systémique. La dimension de l'épanchement fluide est un critère diagnostique majeur mais un signe relatif pour poser l’indication au drainage, car le status clinique dépend de la rapidité avec laquelle s’est installée l’accumulation liquidienne intrapéricardique (Vidéos) (Figures 27.64 et 27.65) [7,13,15,21].
Epanchement et thrombus
L’espace péricardique, normalement virtuel, devient visible à l’ETO aux deux temps du cycle cardiaque lorsque son volume est supérieur à 30-50 mL. Un épanchement liquidien circonférentiel est un espace anéchogène (echo-free space) enveloppant les quatre cavités. Il est typique de la tamponnade dite "médicale" qui survient lors d’anasarque, de tumeur thoracique ou de maladie inflammatoire systémique. La dimension de l'épanchement fluide est un critère diagnostique majeur mais un signe relatif pour poser l’indication au drainage, car le status clinique dépend de la rapidité avec laquelle s’est installée l’accumulation liquidienne intrapéricardique (Vidéos) (Figures 27.64 et 27.65) [7,13,15,21].
- Epanchement mineur: une épaisseur liquidienne de < 1 cm correspond à un épanchement de 50-100 mL.
- Epanchement modéré : une épaisseur de 1-2 cm correspond à 200-500 mL chez un adulte de taille normale; la mesure est plus précise en mode TM.
- Epanchement majeur : une épaisseur ≥ 2 cm correspond à > 500 mL; cette dimension est en général considérée comme une indication au drainage si elle est accompagnée d’hypotension et de tachycardie. Les recessus péricardiques comme le sinus transverse sont dilatés.
- Lorsque l'épanchement s'installe brutalement (perforation, hémorragie), 50-100 mL suffisent à induire un état de choc, alors qu'une accumulation très progressive atteint un volume > 1'000 mL avant de devenir symptomatique.
- Lorsque le péricarde arrive en butée de distension, sa compliance devient nulle. La moindre augmentation de volume se traduit par une augmentation de pression: 20-50 mL supplémentaires peuvent conduire à un état de choc. A l'inverse, la soustraction de 50-100 mL peut suffire à décomprimer l'épanchement, même s'il reste beaucoup de liquide à drainer.
Vidéo: épanchement compressif en vue 4-cavités, situé essentiellement devant l'OD et le VD; l'OD, le VD et le VG sont comprimés; le volume des ventricules est restreint.
Vidéo: épanchement liquidien inférieur en vue court-axe transgastrique, avec une compression majeure du VG; le coeur flotte sur le liquide.
Figure 27.64 : Epanchement péricardique circonférentiel. A : l’épanchement (Ep) ceinture les 4 cavités, il mesure 1-1.5 cm ; l’OG est décollée de l’oesophage. B : l’épanchement est bien visible autour de l’OD et derrière l’OG. L’agrandissement des ventricules en diastole (D, flèche jaune) refoule le liquide autour des oreillettes et les comprime ; à l’inverse, la systole ventriculaire (S vert) crée de l’espace et dégage les oreillettes.
Figure 27.65 : Epanchement péricardique circonférentiel en vue transgastrique. A: le coeur est posé sur une masse liquidienne de > 3 cm, au sein de laquelle il "danse" avec chaque battement. Le volume du VG est très diminué. B: cet épanchement hémorragique traumatique est situé en-dessous des cavités cardiaques; on voit un thrombus (flèche).
Lors d’accumulation liquidienne circonférentielle de > 500 mL, le coeur "danse" au sein du liquide péricardique à chaque systole, ce qui explique l’alternance électrique à l’ECG (Vidéos) [8,9]. Le liquide s’accumule dans la partie déclive du péricarde ; chez un malade couché, il apparaît en général dans la zone postérieure et inférieure. Cette image est caractéristique des épanchements de longue durée secondaires à une polysérosite, à une insuffisance rénale ou à une pathologie néoplasique. La dimension de l'épanchement est un critère diagnostique majeur mais insuffisant pour poser l’indication au drainage [15]. Celui-ci est indiqué si l’épanchement est accompagné de collapsus pariétal, d’hypotension et de tachycardie, ou s’il est d’accumulation rapide.
Vidéo: épanchement liquidien circonférentiel en vue 4-cavités; le coeur donne l'impression de danser dans le liquide; la compression porte surtout sur l'OG.
Vidéo: épanchement liquidien circonférentiel en vue court-axe transgastrique; le VG danse en flottant sur le liquide.
Dans le postopératoire de chirurgie cardiaque, on ne rencontre pas toujours un épanchement liquidien. La tamponnade est le plus souvent due à une hémorragie avec compression par des caillots, des amas de fibrine et des épanchements cloisonnés par la réaction péricardique, qui apparaissent comme des structures échogènes (voir Tamponnade postopératoire). Le cœur est immobilisé par ces amas coagulatoires et ne "danse" par au sein d'un liquide fluide; de plus, les ultrasons sont mal transmis à travers les caillots ou la fibrine, et donnent des images atténuées ou peu contrastées. Contrairement à un épanchement liquidien circonférentiel, la tamponnade localisée n’est pas toujours visible en vue 4-cavités ou 2-cavités ; elle doit être systématiquement recherchée dans tous les plans de coupe rétrocardiaques, transgastriques et des gros vaisseaux.
Collapsus pariétal
A l’exception de la très brève phase de relaxation ventriculaire active en protodiastole, les cavités cardiaques sont toujours en surpression par rapport au péricarde : la pression transmurale (Ptm) est positive. Lorsque la pression intrapéricardique augmente par accumulation liquidienne, la Ptm diminue, alors même que le volume intravasculaire reste constant. Dès l’instant où la pression qu’exerce l’épanchement excède la pression intracavitaire, la paroi cardiaque collabe et s’invagine. Cette indentation constitue un signe spécifique et sensible de la tamponnade en cas d'épanchement liquidien homogène [17]. Il est habituellement bien marqué aux endroits et aux moments où la Ptm est la plus faible (Figure 27.66) [13].
- La paroi antérieure de l'oreillette droite en télédiastole et en protosystole (près du pic de l'onde R de l'ECG), lorsque la POD est la plus basse (Vidéo). Le collapsus de l'OD a une sensibilité de 75% et une spécificité de 70% pour la tamponnade ; il est plus spécifique lorsqu'il dure plus du tiers de la diastole [8].
- La paroi libre du ventricule droit en protodiastole, après l'onde T de l'ECG (Vidéo). Le collapsus du VD est moins sensible (sensibilité 65%) mais plus spécifique (spécificité 90%) que celui de l’OD [12] ; il survient lorsque le débit cardiaque a déjà baissé de ≥ 20% [17].
- Comme les collapsus de l’OD et du VD n’ont pas lieu au même moment du cycle cardiaque, la silhouette du coeur droit donne l’impression d’osciller de manière alternée (Vidéo).
- L’oreillette gauche est serrée par le péricarde postérieur et maintenue par les veines pulmonaires (sinus oblique) ; les épanchements peuvent y devenir rapidement compressifs. Le collapsus pariétal de l’OG survient dans 25% des cas ; il est très spécifique (> 90%) [15].
- Le ventricule gauche, très charnu, résiste au collapsus et n'est en général touché qu'après chirurgie cardiaque lors de tamponnade localisée [19] ; le collapsus diastolique du VG a une sensibilité > 95% pour le diagnostic de tamponnade postopératoire [6].
- En mode TM à travers le segment de paroi qui collabe, il est possible de déterminer le moment et la durée du collapsus; le collapsus n'est significatif que s'il dure plus du tiers de la durée d'un cycle cardiaque.
Vidéo: invagination de l'OD lorsque la POD devient inférieure à la pression intrapéricardique.
Vidéo: invagination de la paroi libre du VD.
Vidéo: collapsus pariétal alterné de l'OD et du VD au cours du cycle cardiaque; cet aspect est dû au fait que la pression est la plus basse dans l'OD et dans le VD à des temps différents du cycle.
Figure 27.66 : Collapsus pariétal du à l'accumulation liquidienne péricardique. Image d'échocardiographie transoesophagienne en 4-cavités. A: invagination de la paroi libre du VD en protodiastole, lorsque sa pression de remplissage est la plus basse. B: invagination de la paroi de l’OD pendant la télédiastole, lorsqu'elle achève de se vider dans le ventricule (descente "y" sur une courbe de pression auriculaire normale). EP: épanchement.
La valeur prédictive positive du collapsus pariétal reste modeste (40-65%), parce que ce dernier est fonction de deux éléments qui modifient son apparition [20].
- La pression intracavitaire : le collapsus apparaît plus tôt lorsqu’elle est basse (hypovolémie), mais est retardé lorsqu’elle est élevée (insuffisance congestive) (Vidéo);
- L’épaisseur de paroi : l’hypertrophie ventriculaire protège du collapsus, qui devient un signe tardif ou est même absent en cas d’hypertrophie droite (hypertension pulmonaire) ou gauche (sténose aortique, hypertension artérielle).
Vidéo: épanchement péricardique circonférentiel et hypovolémie simultanée; cette dernière facilite le collapsus pariétal qui devient moins spécifique. Elle est repérable par les oscillations exagérées du septum interauriculaire.
Flux Doppler
L’analyse des flux Doppler lors de tamponnade est caractérisée par une diminution, voire une disparition, de la composante diastolique "D" du flux veineux cave et veineux pulmonaire (configuration "Sd"), et par une diminution de la composante A du flux mitral (non-distensibilité du VG bloqué par l’épanchement). La variation des flux en respiration spontanée est très amplifiée [2,16]. En inspirium spontané, on observe les éléments suivants (voir Figure 27.60) [5].
L’analyse des flux Doppler lors de tamponnade est caractérisée par une diminution, voire une disparition, de la composante diastolique "D" du flux veineux cave et veineux pulmonaire (configuration "Sd"), et par une diminution de la composante A du flux mitral (non-distensibilité du VG bloqué par l’épanchement). La variation des flux en respiration spontanée est très amplifiée [2,16]. En inspirium spontané, on observe les éléments suivants (voir Figure 27.60) [5].
- Diminution de ≥ 25% du flux mitral (normal < 10%) ; cette variation porte sur le flux protodiastolique E, le flux A de la contraction auriculaire est peu modifié.
- Diminution de la vélocité du flux aortique de ≥ 20% (normal < 5%).
- Augmentation de ≥ 40% du flux tricuspidien (flux E) (n < 20%).
- Augmentation du flux artériel pulmonaire de 30-40% (normal < 10%).
- Allongement du temps de relaxation isovolumétrique du VG > 150 ms.
- Agrandissement du VD et restriction du VG avec bascule du septum interventriculaire dans la cavité gauche.
L’expirium spontané se caractérise par une inversion de ces phénomènes. En ventilation en pression positive (IPPV), par contre, les modifications inspiratoires sont très différentes.
- Inversion de l’alternance droite – gauche ; en inspirium, les flux augmentent dans le coeur gauche et diminuent dans le coeur droit ; l’expirium correspond à une apnée et les flux s’égalisent.
- Augmentation simultanée de la précharge du VG et de la postcharge du VD (↑ PVD) à l’inspirium ; le bombement du septum interventriculaire vers la droite est plus faible qu’en spontanée.
- Diminution de la variabilité respiratoire des flux atrio-ventriculaires ; les variations respiratoires sont de l’ordre de 10 -15%.
- Augmentation discrète du flux mitral avec la PEEP.
- Diminution globale des flux tricuspidien et artériel pulmonaire.
En ventilation mécanique, on ne retrouve donc pas le pouls paradoxal ni la diminution inspiratoire des vélocités mitrales [3]. Les modifications inspiratoires sont différentes [2,16,18].
- Stabilisation des flux atrio-ventriculaires et diminution des variations respiratoires à 10 -15%;
- Augmentation discrète du flux mitral (< 15%);
- Diminution des flux tricuspidien et artériel pulmonaire.
Cette différence est illustrée par une série de 31 malades subissant une péricardectomie chirurgicale; avant l'induction, la variation de leur flux mitral est en moyenne > 30%; une fois les patients ventilés en pression positive, elle devient < 18% [1]. L’amplitude des variations ventilatoires du flux mitral et du flux tricuspidien est donc diminuée en IPPV par rapport à celle observée en respiration spontanée. D’autre part, l’amputation de la partie supérieure de la courbe de Starling dans la tamponnade, parce que l'augmentation du volume diastolique est bloquée par la compression péricardique, supprime les variations ventilatoires du volume systolique gauche bien avant d’avoir atteint la volémie maximale (Figure 27.67). Ces variations n’existent plus qu’en hypovolémie sévère. Dans la mesure où la volémie est suffisante, l'hémodynamique est donc stabilisée en IPPV ; l’amplitude des variations de pouls s’estompe. Comme c’est la dépression intrathoracique inspiratoire qui déséquilibre le plus l’hémodynamique, ces patients tolèrent bien la ventilation contrôlée [14].
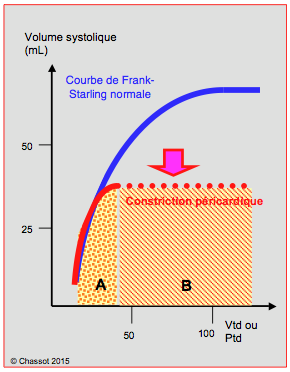
Figure 27.67 : Courbe de Frank-Starling. Comparée à la courbe normale (bleue), celle d’une constriction péricardique (rouge) est abaissée et comprimée, avec une pente normale ; elle ressemble à celle d’une hypovolémie, mais s’arrête brusquement lorsque le volume maximal est atteint, ce qui correspond aux 40-50% du volume télédiastolique (Vtd) normal. Les variations de remplissage diastolique ont un effet marqué sur le volume systolique et le débit cardiaque jusqu’à ce point maximal (genou de la courbe), mais n’en n’ont plus au-delà. Si l’on remplace l’échelle de volume par une échelle de pression (Ptd), la courbe prend une forme aplatie (en pointillé), illustrant le fait que l’augmentation du remplissage conduit à une augmentation de la pression télédiastolique mais ne se traduit plus par une augmentation de la performance systolique. Cette courbe délimite une zone A (en pointillé) dans laquelle les variations de précharge se traduisent par d’importantes variations du volume systolique et de la pression artérielle (hypovolémie), et une zone B dans laquelle les variations de la pression artérielle sont absentes lors des variations ventilatoires de la précharge (normovolémie).
Ce phénomène est confirmé par une expérimentation sur des chiens ventilés en IPPV chez lesquels on crée une tamponnade par addition de liquide dans le péricarde; elle montre que les variations respiratoires du flux mitral sont importantes pendant la phase de contrôle (36% ± 5%), mais qu’elles tombent à 16% lorsque le péricarde est rempli de liquide pour provoquer une tamponnade ; lorsque le péricarde est vidé de ce liquide, les variations de flux remontent à 29% (Figure 27.68) [10]. Les modifications typiques des flux peuvent toutefois se rencontrer en cas de ventilation assistée impliquant un effort inspiratoire important du patient, mais elles sont amorties [4]. D’autre part, la volémie et la dysfonction ventriculaire interfèrent avec la silhouette des flux et peuvent biaiser leur interprétation. Il est important de noter que l’accentuation des variations respiratoires du flux mitral est absente en ventilation contrôlée et n’est donc pas un critère de tamponnade dans cette situation (Figure 27.69A).
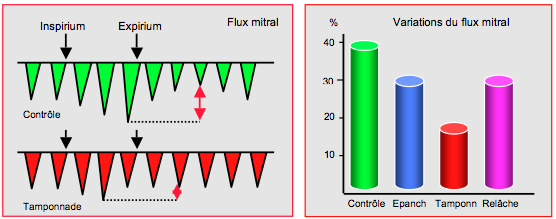
Figure 27.68 : Ventilation en pression positive lors d'expérimentation chez le chien. Les variations respiratoires du flux mitral sont importantes pendant la phase de contrôle (36% ± 5%). Lorsque le péricarde est rempli de liquide pour provoquer une tamponnade, les variations du flux mitral tombent à 16% ± 4%. Lorsque le péricarde est vidé du liquide (relâche), les variations de flux remontent à 29% ± 2% [10].
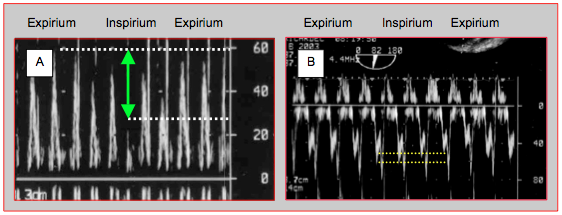
Figure 27.69: Variation du flux mitral lors de tamponnade chez le même malade avant (A) et après (B) l’induction de l’anesthésie et de la ventilation en pression positive. A: au cours de la respiration spontanée (examen échocardiographique transthoracique); la variation est de plus de 30%; l'échelle des vélocités est en cm/sec. B: en ventilation contrôlée, la variation ventilatoire est très atténuée et ne porte que sur l'onde E, non sur l'onde A de la contraction auriculaire (examen transoesophagien).
Autres données
La stase veineuse est mise en évidence par l’aspect congestif de la veine cave inférieure, bien visible par voie sous-xyphoïdienne (ETT) ou transgastrique (ETO). Lorsque la POD est ≥ 15 mmHg, le diamètre de la VCI est > 2.1 cm et ses variations respiratoires sont très atténuées : < 40% en respiration spontanée, < 15% en IPPV [18].
Le diagnostic différentiel entre l'épanchement péricardique et l'épanchement pleural gauche est parfois difficile. D'une manière générale, un épanchement liquidien situé devant l'aorte descendante est dans le péricarde; lorsqu'il est situé derrière et à gauche de l'aorte descendante, l'épanchement est le plus probablement pleural (Figure 27.70). Cette différentiation est habituellement aisée par voie transthoracique, mais plus difficile par voie transoesophagienne; en effet, l'épanchement pleural y apparaît sur la face antéro-latérale de l'aorte descendante. Le voisinage du poumon et non du cœur permet de faire la différence.

Figure 27.70: Différentation entre épanchement pleural et épanchement péricardique. A: vue transthoracique parasternale long-axe. L'épanchement péricardique (EPéric) est situé antérieurement par rapport à l'aorte thoracique descendante (Ao), alors que l'épanchement pleural (EPleur) lui est postérieur. L'EPéric se glisse entre l'aorte et l'OG. AoA: aorte ascendante. B: vue transoesophagienne obtenue par pivotement de la sonde vers l'arrière en sens antihoraire à partir d'une vue 4-cavités 0°; le cœur et le péricarde ne sont plus visibles. L'épanchement pleural (EP) gauche se présente comme un espace anéchogène, rempli de liquide, jouxtant l'aorte thoracique descendante (Ao); le poumon est atélectasié (AT) comme le prouve l'absence d'air dans le parenchyme. L'épanchement pleural droit, obtenu en tournant la sonde dans le sens horaire, est plus difficile à metre en évidence par voie transoesophagienne.
L’échocardiographie tridimensionnelle (3D) apporte un supplément de précision dans la localisation et l'extension des épaississements péricardiques, des épanchements, des faisceaux de fibrine, des thrombus et des masses péricardiques; elle facilite le choix du meilleur emplacement pour procéder à une péricardiocentèse [22]. Les principaux critères échocardiographiques de la tamponnade sont présentés dans le Tableau 27.7 [11].
Figure 27.67 : Courbe de Frank-Starling. Comparée à la courbe normale (bleue), celle d’une constriction péricardique (rouge) est abaissée et comprimée, avec une pente normale ; elle ressemble à celle d’une hypovolémie, mais s’arrête brusquement lorsque le volume maximal est atteint, ce qui correspond aux 40-50% du volume télédiastolique (Vtd) normal. Les variations de remplissage diastolique ont un effet marqué sur le volume systolique et le débit cardiaque jusqu’à ce point maximal (genou de la courbe), mais n’en n’ont plus au-delà. Si l’on remplace l’échelle de volume par une échelle de pression (Ptd), la courbe prend une forme aplatie (en pointillé), illustrant le fait que l’augmentation du remplissage conduit à une augmentation de la pression télédiastolique mais ne se traduit plus par une augmentation de la performance systolique. Cette courbe délimite une zone A (en pointillé) dans laquelle les variations de précharge se traduisent par d’importantes variations du volume systolique et de la pression artérielle (hypovolémie), et une zone B dans laquelle les variations de la pression artérielle sont absentes lors des variations ventilatoires de la précharge (normovolémie).
Ce phénomène est confirmé par une expérimentation sur des chiens ventilés en IPPV chez lesquels on crée une tamponnade par addition de liquide dans le péricarde; elle montre que les variations respiratoires du flux mitral sont importantes pendant la phase de contrôle (36% ± 5%), mais qu’elles tombent à 16% lorsque le péricarde est rempli de liquide pour provoquer une tamponnade ; lorsque le péricarde est vidé de ce liquide, les variations de flux remontent à 29% (Figure 27.68) [10]. Les modifications typiques des flux peuvent toutefois se rencontrer en cas de ventilation assistée impliquant un effort inspiratoire important du patient, mais elles sont amorties [4]. D’autre part, la volémie et la dysfonction ventriculaire interfèrent avec la silhouette des flux et peuvent biaiser leur interprétation. Il est important de noter que l’accentuation des variations respiratoires du flux mitral est absente en ventilation contrôlée et n’est donc pas un critère de tamponnade dans cette situation (Figure 27.69A).
Figure 27.68 : Ventilation en pression positive lors d'expérimentation chez le chien. Les variations respiratoires du flux mitral sont importantes pendant la phase de contrôle (36% ± 5%). Lorsque le péricarde est rempli de liquide pour provoquer une tamponnade, les variations du flux mitral tombent à 16% ± 4%. Lorsque le péricarde est vidé du liquide (relâche), les variations de flux remontent à 29% ± 2% [10].
Figure 27.69: Variation du flux mitral lors de tamponnade chez le même malade avant (A) et après (B) l’induction de l’anesthésie et de la ventilation en pression positive. A: au cours de la respiration spontanée (examen échocardiographique transthoracique); la variation est de plus de 30%; l'échelle des vélocités est en cm/sec. B: en ventilation contrôlée, la variation ventilatoire est très atténuée et ne porte que sur l'onde E, non sur l'onde A de la contraction auriculaire (examen transoesophagien).
Autres données
La stase veineuse est mise en évidence par l’aspect congestif de la veine cave inférieure, bien visible par voie sous-xyphoïdienne (ETT) ou transgastrique (ETO). Lorsque la POD est ≥ 15 mmHg, le diamètre de la VCI est > 2.1 cm et ses variations respiratoires sont très atténuées : < 40% en respiration spontanée, < 15% en IPPV [18].
Le diagnostic différentiel entre l'épanchement péricardique et l'épanchement pleural gauche est parfois difficile. D'une manière générale, un épanchement liquidien situé devant l'aorte descendante est dans le péricarde; lorsqu'il est situé derrière et à gauche de l'aorte descendante, l'épanchement est le plus probablement pleural (Figure 27.70). Cette différentiation est habituellement aisée par voie transthoracique, mais plus difficile par voie transoesophagienne; en effet, l'épanchement pleural y apparaît sur la face antéro-latérale de l'aorte descendante. Le voisinage du poumon et non du cœur permet de faire la différence.
Figure 27.70: Différentation entre épanchement pleural et épanchement péricardique. A: vue transthoracique parasternale long-axe. L'épanchement péricardique (EPéric) est situé antérieurement par rapport à l'aorte thoracique descendante (Ao), alors que l'épanchement pleural (EPleur) lui est postérieur. L'EPéric se glisse entre l'aorte et l'OG. AoA: aorte ascendante. B: vue transoesophagienne obtenue par pivotement de la sonde vers l'arrière en sens antihoraire à partir d'une vue 4-cavités 0°; le cœur et le péricarde ne sont plus visibles. L'épanchement pleural (EP) gauche se présente comme un espace anéchogène, rempli de liquide, jouxtant l'aorte thoracique descendante (Ao); le poumon est atélectasié (AT) comme le prouve l'absence d'air dans le parenchyme. L'épanchement pleural droit, obtenu en tournant la sonde dans le sens horaire, est plus difficile à metre en évidence par voie transoesophagienne.
L’échocardiographie tridimensionnelle (3D) apporte un supplément de précision dans la localisation et l'extension des épaississements péricardiques, des épanchements, des faisceaux de fibrine, des thrombus et des masses péricardiques; elle facilite le choix du meilleur emplacement pour procéder à une péricardiocentèse [22]. Les principaux critères échocardiographiques de la tamponnade sont présentés dans le Tableau 27.7 [11].
| Signes échocardiographiques de tamponnade |
| Epanchement > 2 cm (> 500 mL) Danse du coeur dans le liquide Collapsus pariétal de l’OD (durée ≥ 1/3 du cycle cardiaque) Collapsus pariétal du VD (moins sensible mais plus spécifique) Variations respiratoires du flux mitral > 25% (pouls paradoxal) - Valide en respiration spontanée seulement - En IPPV, les variations du flux mitral sont < 15% Dilatation et manque de pulsatilité de la veine cave inférieure Basculement du septum interventriculaire à gauche en inspiration (respiration spontanée) Compression localisée par un caillot ou du sang cloisonné - Thrombus / fibrine, images floutées - Absence de danse du coeur et de collapsus pariétal - Absence de variation du flux mitral - Localisation très variable, parfois mal visible, à rechercher dans tous les plans et au niveau de toutes les cavités, y compris les gros vaisseaux Dans la tamponnade postopératoire chez un malade ventilé, les signes classiques peuvent être absents |
© CHASSOT PG, BETTEX D. Novembre 2011, Août 2019; dernière mise à jour, Mars 2020
Références
- ABDALLA IA, MURRAY RD, AWAD HE, et al. Reversal of the pattern of respiratory variation of Doppler inflow velocities in constrictive pericarditis during mechanical ventilation. J Am Soc Echocardiogr 2000; 13:827-31
- APPLETON CP, HATLE LK, POPP RL. Cardiac tamponade and pericardial effusion: respiratory variation in transvalvular flow velocities studied by Doppler echocardiography. J Am Coll Cardiol 1988; 11:1020-30
- BODSON L, BOUFERRACHE K, VIEILLARD-BARON A. Cardiac tamponade. Curr Opin Crit Care 2011; 17:416-24
- CANIVET JL. Aspects trompeurs des tamponnades: principales causes d'erreur dans l'établissement du diagnostic clinique et échocardiographique. Arch Mal Coeur Vaiss 2003; 96:988-94
- CHANDRARATNA PAN, MOHAR DS, SIDAROUS PF. Role of echocardiography in the treatment of cardiac tamponade. Echocardiography 2014; 31:899-910
- CHUTTANI K, TISCHLER MD, PANDIAN NG, et al. Diagnosis of cardiac tamponade after cardiac surgery: Relative value of clinical, echocardiographic, and hemodynamic signs. Am Heart J 1994; 127:913-8
- COSYNS B, PLEIN S, NIHOYANOPOULOS P, et al. European Association of Cardiovascular Imaging (EACVI) position paper: multimodality imaging in pericardial disease. Eur Heart J Cardiovasc Imaging 2015; 16:12-31
- D'CRUZ I, REHMAN AR, HANCOCK HL. Quantitative echocardiographic assessment in pericardial disease. Echocardiography 1997; 14:207-13
- D'CRUZ IA, KANURU N. Echocardiography of serious effusions adjacent to the heart. Echocardiography 2001; 18:445-56
- FAEHNRICH JA, NOONE RB, WHITE WD, et al. Effects of positive-pressure ventilation, pericardial effusion, and cardiac tamponade on respiratory variation in transmitral flow velocities. J Cardiothorac Vasc Anesth 2003; 17:45-50
- GUAL-CAPLLONCH F, ESCUDERO A, BUYS S, et al. Equalization of intracardiac pressures in cardiac tamponade. Anesth Analg 2016; 122:959-62
- HOIT BD. Pericardial disease and pericardial tamponade. Crit Care Med 2007; 35:S355-64
- KLEIN AL, ABBARA S, AGLER DA, et al. American Society of Echocardiography clinical recommendations for multimodality cardiovascular imaging of patients with pericardial disease: endorsed by the Society of Cardiovascular Magnetic Resonance and Society of Cardiovascular Computed Tomography. J Am Soc Echocardiogr 2013; 26:965-1012
- LEEMAN D, LEVINE MJ, COME PC. Doppler echocardiography in cardiac tamponade: exaggerated respiratory variation in transvalvular blood flow velocity integrals. J Am Coll Cardiol 1988; 11:572-8
- MAISCH B, SEFEROVIC PM, RISTIC AD, et al. Guidelines on the diagnosis and management of pericardial disease executive summary: The Task Force on the diagnosis and management of pericardial disease of the European Society of Cardiology. Eur Heart J 2004; 25:587-610
- MATERAZZO C, PIOTTI P, MEAZZA R, et al. Respiratory changes in transvalvular flow velocities versus two-dimensional echocardiographic findings in the diagnosis of cardiac tamponade. Ital Heart J 2003; 4:186-92
- REYDEL B, SPODICK DH. Frequency and significance of chamber collapses during cardiac tamponade. Am Heart J 1990; 119:1160-3
- SCHAIRER JR, BISWAS S, KETEYIAN SJ, et al. A systematic approach to evaluation of pericardial effusion and cardiac tamponade. Cardiol Rev 2011; 19:233-8
- SCHWARTZ SL, PANDIAN NG, CAO Q, et al. Left ventricular diastolic collapse in regional left heart cardiac tamponade. J Am Coll Cardiol 1993; 22:907-13
- SPODICK DH. Acute cardiac tamponade. N Engl J Med 2003; 349:684-90
- TUCK BC, TOWNSLEY MM. Clinical update in pericardial disease. J Cardiothorac Vasc Anesth 2019; 33:184-99
- VERESS G, FENG DL, OH JK. Echocardiography in pericardial diseases: new developments. Heart Fail Rev 2013; 18:267-75
27 Echocardiographie, 3ème partie
- 27.1 Evaluation de la volémie
- 27.2 Ischémie myocardique
- 27.3 Cardiomyopathies
- 27.4 Dysfonction ventriculaire
- 27.5 Pathologie péricardique
- 27.6 Masses
- 27.7 Aorte thoracique
- 27.8 Cardiopathies congénitales
- 27.8.1 Introduction
- 27.8.2 Nomenclature anatomique
- 27.8.3 Shunts
- 27.8.4 Pressions droites
- 27.8.5 Fonction ventriculaire
- 27.8.6 Retour veineux et oreillettes
- 27.8.7 Jonction auriculo-ventriculaire
- 27.8.8 Pathologies ventriculaires
- 27.8.9 Jonction ventriculo-artérielle
- 27.8.10 Segment artériel
- 27.8.11 ETO chez les congénitaux
- 27.9 Transplantation et urgences
- 27.10 Chirurgie à coeur battant
- 27.11 Conclusions





























