Step 6 of 11
Retour veineux et oreillettes
Retour veineux cave anormal
Une veine cave supérieure gauche (VCSG) est présente dans 0.1% de la population générale et chez 10% des enfants souffrant de cardiopathie congénitale [10]. Elle est souvent associée à d'autres anomalies. Dans 10-20% des cas, la veine cave supérieure droite est absente, et le réseau jugulaire/sous-clavier droit se déverse dans la VCSG par la veine innominée [30]. La VCSG se draine chez > 90% des patients dans le sinus coronaire qui est, de ce fait, très dilaté (taille normale: 1 cm); son élargissement est en général le signe d'appel à l'examen échocardiographique (Vidéo). En vue 4-cavités, la VCSG apparaît comme une cavité supplémentaire en court-axe contre la paroi latérale de l’OG, entre la veine pulmonaire supérieure gauche et l’appendice auriculaire (Figure 27.141). Une injection de microbulles dans une veine du membre supérieur gauche confirme le passage dans l’OD par le sinus coronaire. La veine cave supérieure droite peut être présente ou absente [10].
Vidéo: dilatation majeure du sinus coronaire dans un cas de veine cave supérieure gauche.
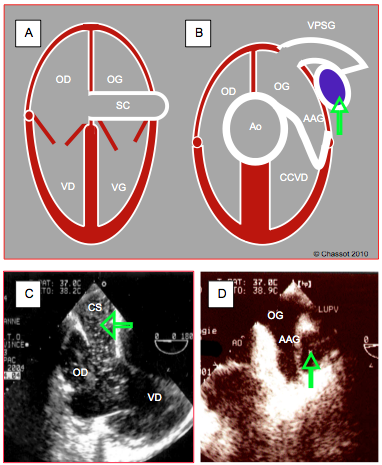
Figure 27.141 : Veine cave supérieure gauche (VCSG). A : dilatation du sinus coronaire (SC) (≥ 1.5 cm). B : vue court-axe de la VCSG qui apparaît entre la veine pulmonaire supérieure gauche (VPSG) et l’appendice auriculaire gauche (AAG). C : injection de microbulles dans une veine du membre supérieur gauche ; elles apparaissent dans le sinus coronaire avant d’arriver dans l’OD (vue 4-cavités basse). D : vue court-axe de la VCSG (flèche) en vue 4-cavités haute 0° [12].
En salle d'opération, la présence d'une VCSG implique quatre conséquences techniques dont doivent tenir compte l'anesthésiste et le chirurgien.
Une veine cave supérieure gauche (VCSG) est présente dans 0.1% de la population générale et chez 10% des enfants souffrant de cardiopathie congénitale [10]. Elle est souvent associée à d'autres anomalies. Dans 10-20% des cas, la veine cave supérieure droite est absente, et le réseau jugulaire/sous-clavier droit se déverse dans la VCSG par la veine innominée [30]. La VCSG se draine chez > 90% des patients dans le sinus coronaire qui est, de ce fait, très dilaté (taille normale: 1 cm); son élargissement est en général le signe d'appel à l'examen échocardiographique (Vidéo). En vue 4-cavités, la VCSG apparaît comme une cavité supplémentaire en court-axe contre la paroi latérale de l’OG, entre la veine pulmonaire supérieure gauche et l’appendice auriculaire (Figure 27.141). Une injection de microbulles dans une veine du membre supérieur gauche confirme le passage dans l’OD par le sinus coronaire. La veine cave supérieure droite peut être présente ou absente [10].
Vidéo: dilatation majeure du sinus coronaire dans un cas de veine cave supérieure gauche.
Figure 27.141 : Veine cave supérieure gauche (VCSG). A : dilatation du sinus coronaire (SC) (≥ 1.5 cm). B : vue court-axe de la VCSG qui apparaît entre la veine pulmonaire supérieure gauche (VPSG) et l’appendice auriculaire gauche (AAG). C : injection de microbulles dans une veine du membre supérieur gauche ; elles apparaissent dans le sinus coronaire avant d’arriver dans l’OD (vue 4-cavités basse). D : vue court-axe de la VCSG (flèche) en vue 4-cavités haute 0° [12].
En salle d'opération, la présence d'une VCSG implique quatre conséquences techniques dont doivent tenir compte l'anesthésiste et le chirurgien.
- Le cathéter central ou pulmonaire placé en jugulaire ou sous-clavière gauche traverse le sinus coronaire, ce qui rend son positionnement compliqué et ce qui augmente considérablement les risques d'une thrombose;
- En CEC, le sinus coronaire doit être canulé séparément pour que le retour veineux soit conplètement drainé; à défaut, la VCSG peut être clampée si la VCS droite est fonctionnelle;
- La cardioplégie rétrograde est inefficace car elle se draine a retro dans la VCSG;
- En cas de transplantation, le sinus coronaire doit être réimplanté dans l'OD du greffon.
En l’absence de veine cave inférieure (VCI), le sang sous-diaphragmatique se draine dans la VCS par la veine azygos qui est très dilatée et se voit sur le côté droit de la colonne vertébrale, parallèle à l’aorte descendante. Dans ce cas, les veines sus-hépatiques se drainent ensemble ou séparément directement dans l’OD.
Retours veineux pulmonaires anormaux
Le retour veineux pulmonaire anormal total peut prendre plusieurs formes, supra-, intra- ou infra-cardiaque selon le mode de drainage dans l’OD (Figure 27.142); c’est un shunt G?D total qui cause une surcharge de volume pour le VD. La survie n’est possible que s’il exsite une CIA pour assurer un mélange des deux circulations au niveau auriculaire. Cette forme complète ne se rencontre que chez le nouveau-né; elle est corrigée chirurgicalement dans les premiers jours de vie (voir Chapitre 14, Retours veineux anormaux). L’examen ETO met en évidence les 4 veines pulmonaires et leur éventuelle confluence dans un collecteur rétro-auriculaire relié à l’OD, dans le sinus coronaire, dans la veine cave supérieure ou dans la veine porte.

Figure 27.142 : Schéma du retour veineux pulmonaire anormal total. A : type supracardiaque, drainage dans la veine inominée (VI) par une veine verticale (VV). B : type cardiaque, drainage par le sinus coronaire (SC). C : type infracardiaque, transdiaphragmatique dans la veine porte (VP) par une veine descendante (VD). D : type mixte. Dans les trois premiers cas, un collecteur postérieur (CP) draine le sang veineux des deux poumons dans un système situé en arrière des oreillettes et visible en vue 4-cavités en arrière de l’OG (image donnant l’impres-sion de 3 oreillettes).
Chez l’adulte, on rencontre la forme partielle, dans laquelle une ou deux veines pulmonaires, en général droites, se drainent dans le système veineux cave supérieur ou directement dans l’OD (Figure 27.143); l’association avec une CIA de type sinus venosus est fréquente (voir ci-dessous CIA). L'abouchement de la veine pulmonaire inférieure droite dans la racine de la veine cave inférieure est appelée syndrome du cimeterre à cause de sa silhouette radiologique. Les cavités droites sont dilatées par la surcharge de volume. L’examen ETO doit s’attacher à mettre en évidence les 4 veines pulmonaires: les veines gauches en vue 4-cavités 0-30° avec léger pivotement anti-horaire de la sonde et les veines droites à partir de la vue bicave 100° avec pivotement horaire de la sonde (voir Figures 25.124 et 125).

Figure 27.143: Retour veineux pulmonaire anormal partiel. La veine pulmonaire supérieure droite (VPSD) se jette dans la veine cave supérieure (VCS) juste au dessus de son abouchement dans l’OD (vue court-axe de l’aorte ascendante 0° avec rotation horaire de la sonde). APD: artère pulmonaire droite.

Figure 25.124 : Vues des veines pulmonaires gauches. A : vue court-axe de l'aorte ascendante 0-30° avec léger pivotement antihoraire de la sonde. B : vue 5-cavités 0-30°. C : vue basale 2-cavités 100° obtenue par pivotement antihoraire de la sonde depuis une vue bicave haute. AAG : appendice auriculaire gauche. AP : artère pulmonaire. VPSG : veine pulmonaire supérieure gauche. VPIG : veine pulmonaire inférieure gauche [5].

Figure 25.125 : Vues des veines pulmonaires droites. A: vue court-axe de l'aorte ascendante 0-30° avec pivotement horaire de la sonde; la VPSD est dans l'axe du Doppler, mais non la VPID. B : même vue après léger retrait de la sonde. C : vue bicave modifiée par pivotement horaire de la sonde pour faire apparaître la VPSD. AP : artère pulmonaire. VPSD : veine pulmonaire supérieure droite. VPID : veine pulmonaire inférieure droite. VCS: veine cave supérieure. CCVD: chambre de chasse du VD [5].
Après correction chirurgicale et anastomose veineuse, le flux veineux central, qu’il soit systémique ou pulmonaire, doit présenter sa morphologie habituelle:
Retours veineux pulmonaires anormaux
Le retour veineux pulmonaire anormal total peut prendre plusieurs formes, supra-, intra- ou infra-cardiaque selon le mode de drainage dans l’OD (Figure 27.142); c’est un shunt G?D total qui cause une surcharge de volume pour le VD. La survie n’est possible que s’il exsite une CIA pour assurer un mélange des deux circulations au niveau auriculaire. Cette forme complète ne se rencontre que chez le nouveau-né; elle est corrigée chirurgicalement dans les premiers jours de vie (voir Chapitre 14, Retours veineux anormaux). L’examen ETO met en évidence les 4 veines pulmonaires et leur éventuelle confluence dans un collecteur rétro-auriculaire relié à l’OD, dans le sinus coronaire, dans la veine cave supérieure ou dans la veine porte.
Figure 27.142 : Schéma du retour veineux pulmonaire anormal total. A : type supracardiaque, drainage dans la veine inominée (VI) par une veine verticale (VV). B : type cardiaque, drainage par le sinus coronaire (SC). C : type infracardiaque, transdiaphragmatique dans la veine porte (VP) par une veine descendante (VD). D : type mixte. Dans les trois premiers cas, un collecteur postérieur (CP) draine le sang veineux des deux poumons dans un système situé en arrière des oreillettes et visible en vue 4-cavités en arrière de l’OG (image donnant l’impres-sion de 3 oreillettes).
Chez l’adulte, on rencontre la forme partielle, dans laquelle une ou deux veines pulmonaires, en général droites, se drainent dans le système veineux cave supérieur ou directement dans l’OD (Figure 27.143); l’association avec une CIA de type sinus venosus est fréquente (voir ci-dessous CIA). L'abouchement de la veine pulmonaire inférieure droite dans la racine de la veine cave inférieure est appelée syndrome du cimeterre à cause de sa silhouette radiologique. Les cavités droites sont dilatées par la surcharge de volume. L’examen ETO doit s’attacher à mettre en évidence les 4 veines pulmonaires: les veines gauches en vue 4-cavités 0-30° avec léger pivotement anti-horaire de la sonde et les veines droites à partir de la vue bicave 100° avec pivotement horaire de la sonde (voir Figures 25.124 et 125).
Figure 27.143: Retour veineux pulmonaire anormal partiel. La veine pulmonaire supérieure droite (VPSD) se jette dans la veine cave supérieure (VCS) juste au dessus de son abouchement dans l’OD (vue court-axe de l’aorte ascendante 0° avec rotation horaire de la sonde). APD: artère pulmonaire droite.
Figure 25.124 : Vues des veines pulmonaires gauches. A : vue court-axe de l'aorte ascendante 0-30° avec léger pivotement antihoraire de la sonde. B : vue 5-cavités 0-30°. C : vue basale 2-cavités 100° obtenue par pivotement antihoraire de la sonde depuis une vue bicave haute. AAG : appendice auriculaire gauche. AP : artère pulmonaire. VPSG : veine pulmonaire supérieure gauche. VPIG : veine pulmonaire inférieure gauche [5].
Figure 25.125 : Vues des veines pulmonaires droites. A: vue court-axe de l'aorte ascendante 0-30° avec pivotement horaire de la sonde; la VPSD est dans l'axe du Doppler, mais non la VPID. B : même vue après léger retrait de la sonde. C : vue bicave modifiée par pivotement horaire de la sonde pour faire apparaître la VPSD. AP : artère pulmonaire. VPSD : veine pulmonaire supérieure droite. VPID : veine pulmonaire inférieure droite. VCS: veine cave supérieure. CCVD: chambre de chasse du VD [5].
Après correction chirurgicale et anastomose veineuse, le flux veineux central, qu’il soit systémique ou pulmonaire, doit présenter sa morphologie habituelle:
- Composante systolique (S);
- Composante diastolique (D);
- Eventuel reflux lors de la contraction auriculaire (Ar);
- Retour du flux à la ligne de base entre les cycles cardiaques;
- Retour du flux proche de la ligne de base entre les composantes S et D;
- Vmax 0.3 – 0.8 m/s.
La Vmax de la VCI se mesure près de la jonction de celle-ci avec l’OD, en vue bicave 100° profonde; celle de la VCS ne peut se mesurer que dans la vue transgastrique droite à 60-120° (voir Figure 25.128). Les signes d’une restriction sur l’anastomose imposent une révision chirurgicale [24,36].
- Vmax > 1.5 m/s;
- ΔP ≥ 10 mmHg;
- Non-retour à la ligne de base entre les cycles cardiaques (flux continu);
- Flux peu pulsatile et faibles oscillations S et D.
Figure 25.128 : Vues ETO des veines caves. A: entrée de la veine cave inférieure (VCI) dans l'OD (flèche jaune et flux bleu); vue obtenue à partir d'une modification de la vue bicave en descendant la sonde au niveau de la jonction oeso-gastrique. B: VCI en court-axe TG (0°) dans son passage transhépatique, avec l'abouchement d'une veine sus-hépatique (VSH). C: dans la vue transgastrique chambre d'admission du VD à 100-120°, l'abouchement de la VCS (flèche verte) se trouve dans la partie de l'OD la plus éloignée du capteur; cette vue est la seule qui permette d'être dans l'axe du flux de la VCS avec le faisceau Doppler.
Cor triatriatum
Il arrive qu’une membrane fibro-musculaire cloisonne l’OG en deux parties, l’une postérieure recevant les veines pulmonaires et l’autre antérieure communiquant avec la valve mitrale et l’appendice auriculaire (Figure 27.144). La taille de l’orifice laissé par cette membrane détermine la clinique; lorsqu’il est étroit, la symptomatologie est celle d’une sténose mitrale. Le Doppler couleur démontre alors un flux turbulent et le Doppler spectral une image de Vmax élevée suivie d’une décélération lente. L’orifice est souvent excentré. La même pathologie peut exister dans l’OD; la membrane y est fixée entre la valve tricuspide et le sinus coronaire, ce qui engendre une dilatation de ce dernier.
Vidéo: exemple de cor triatriatum de l'oreillette gauche avec un orifice latéral situé juste en amont de l'appendice auriculaire gauche; la membrane crée une cavité postérieure dont le mauvais drainage cause une dilatation et une surcharge de pression équivalentes à une sténose mitrale.
Figure 27.144 : Cor triatriatum. Une membrane (flèche) sépare l’OG en deux cavités, l’une postérieure (OGP) qui reçoit les veines pulmonaires, et l’autre antérieure (OGA) connectée à l’appendice auriculaire et à la valve mitrale. L’implantation de cette membrane est au niveau de la membrane de la fosse ovale sur le septum et au niveau de la crête située entre la veine pulmonaire supérieure gauche et l’appendice auriculaire gauche.
Communication interauriculaire (CIA)
La CIA est la cardiopathie congénitale la plus fréquente après la bicuspidie aortique; elle représente 7% de toutes les lésions congénitales et 30% de celles que l’on rencontre chez l’adulte [8]. Le septum interauriculaire peut présenter 4 types de lésions (Figure 27.145) [9,24,31].
- Ostium secundum: défect situé au niveau de la fosse ovale, le plus fréquent (69% des CIA); il se présente comme un orifice unique ou comme une fénestration étendue de la membrane (Vidéos).
- Ostium primum: orifice jouxtant l’anneau tricuspidien; il fait partie du canal atrio-ventriculaire commun (Vidéo) (15% des cas).
- Sinus venosus: orifice situé à la racine de la VCS ou de la VCI, souvent associé à un retour veineux pulmonaire anormal (10% des cas) (Vidéo).
- CIA du sinus coronaire (très rare): défaut du toit du sinus coronaire ouvert dans l'OG, qui crée une communication OG-OD.
- Le foramen ovale perméable (FOP, voir ci-dessous) n’est pas à proprement parler une cardiopathie mais une variation anatomique (26% des patients) [33].
Vidéo: CIA de type ostium secundum situé au centre du septum interauriculaire.
Vidéo: vues orthogonales simultanées (X-Plane) d'une CIA de type ostium secundum en vue 5-cavités et en vue bicave.
Vidéo: CIA de type ostium primum (dans le cadre d'un canal AV) situé à la jonction entre le septum interauriculaire et les valves atrio-ventriculaires.
Vidéo: CIA de type sinus venosus située à la jonction entre la veine cave supérieure et l'OD.
Figure 27.145 : Vue du septum interauriculaire depuis l'OD. A : emplacement des différentes possibilités anatomiques de communications interauriculaires [6,11,12]. B : image ETO tridimensionnelle d’une CIA de type ostium secundum, située au milieu du septum interauriculaire.
ll est en général facile de voir le défect (diamètre 0.5 – 3.0 cm) dans le septum en imagerie bidimensionnelle (vue 4-cavités 0°, vue court-axe de la valve aortique 40° et vue bicave 100°), en balayant de haut en bas: l’ostium secundum se trouve au milieu du septum et l’ostium primum au niveau du feuillet septal de la tricuspide; le sinus venosus supérieur se voit en retirant la sonde jusqu’au niveau de l’abouchement de la VCS dans l’OD et le sinus venosus inférieur en l’enfonçant jusqu’au niveau du diaphragme (Figure 27.146) [29,31]. La mesure du diamètre est réalisée dans au moins deux directions perpendiculaires. Les bords de l’orifice sont en général francs sauf dans les fénestrations du septum où il existe une série de petites CIA de type secundum. La surcharge de volume de la CIA occasionne une dilatation des cavités droites proportionnelle à la taille du shunt (Vidéos) (Figure 27.147) [24].
- Dilatation de l’OD.
- Dilatation et hypertrophie du VD (Vtd > 85 mL/m2); le septum interventriculaire bombe dans le VG en diastole (aspect en "D" du VG en court-axe); la dilatation de l’anneau tricuspidien provoque une IT. La fonction droite est en général préservée.
- Dilatation de l’AP, dont le diamètre est supérieur à celui de l’aorte ascendante en vue court-axe de celle-ci (0°) lorsque le shunt est significatif (Figure 27.148).
Vidéo: hypertrophie dilatative du VD dans un cas de CIA en vue 4-cavités; à noter, une bande modératrice proéminente.
Vidéo: hypertrophie et dilatation massives du VD dans un cas de CIA en vue court-axe transgastrique.
Figure 27.146 : Communications interauriculaires (CIA). A : CIA de type ostium secundum, située au milieu de la fosse ovale. B : CIA de type ostium primum dans le cadre d’un canal AV ; l’aspect ourlé du feuillet septal de la tricuspide indique la fermeture spontanée d’une CIV sous-jacente. C : CIA de type sinus venosus supérieur, située à l’abouchement de la veine cave supérieure (VCS) en vue mi-oesophagienne 0°. D : même cas en vue bicave 100°; l'orifice mesure 1.6 cm (trait vert). E: vues perpendiculaires simultanée (3D X-plane) d'une CIA de type ostium secundum.
Figure 27.147 : Communication interauriculaire. Schéma de la silhouette des 4 chambres cardiaques en cas de CIA avec un shunt gauche → droit important (flèche). L'OD et le VD sont dilatés; le VD est hypertrophié. L’apex du cœur est formé par le VD, non par le VG.
Figure 27.148 : Communication interauriculaire. A : dilatation de l'artère pulmonaire due à la surcharge de volume éjectée par le VD; le diamètre de l'AP est presque le double de celui de l'aorte. B: schéma du flux dans l'AP en cas de surcharge de volume (courbe jaune), comparée à la courbe de flux normale (pointillé jaune). Le pic de vélocité est augmenté (1), la pente ascentionnelle est redressée (2) et un retour de flux apparaît en protodiastole (3) à cause de l'excès de volume systolique par rapport à la contenance de l'arbre pulmonaire.
L’analyse du flux Doppler est essentielle pour confirmer la présence du shunt. Le Doppler couleur est très sensible (limite de Nyquist 0.3-0.4 m/s) et fait la différence entre une CIA et un simple artéfact du à un défaut de résolution spatiale (parallélisme du septum et de l’axe Doppler) (Figure 27.149). Il se peut que le flux cave puisse être confondu avec celui d’une CIA, surtout lorsqu’une membrane d’Eustache induit des turbulences dans l’OD. L’enregistrement spectral optimal est réalisé en plaçant la fenêtre du Doppler pulsé juste distalement à la CIA en vue 4-cavités 0° ou bicave 100°, ou dans n’importe quelle vue intermédiaire dans laquelle l’axe des ultrasons est perpendiculaire au septum interauriculaire [31]. La Vmax du flux est de 0.5 à 1.5 m/s (ΔP OG-OD: 2-10 mmHg) (Vidéo). Une Vmax > 2 m/s indique un shunt très restrictif et une POG élevée (insuffisance gauche, sténose mitrale) (Vidéo). La surcharge de volume droite accélère le sang à travers la tricuspide, la CCVD et l’AP; le rapport normal entre les vélocités droites et gauches, qui est de 0.6, est plus que doublé (Vmax AP ≥ 1.2 m/s) (voir Figure 27.148).
Vidéo: flux laminaire de basse vélocité à travers une large CIA non-restrictive.
Vidéo: flux tourbillonnaire de vélocité élevée à travers une petite CIA restrictive.
Figure 27.149 : Image échocardiographique transoesophagienne du flux Doppler couleur à travers la CIA située au milieu de la membrane de la fosse ovale (ostium secundum) ; le flux du shunt va de l’OG vers l’OD (shunt G-D). A: flux non-restrictif à travers un large orifice; il n'y pas d'aliasing, la vélocité est < 0.5 m/s. B: flux restrictif à travers un petit orifice; l'aliasing traduit une Vmax ≥ 1 m/s. Le volume du shunt est plus grand dans le premier cas que dans le second.
L’allure cyclique du flux spectral est caractéristique de la CIA (Figure 27.150). Elle est liée aux variations de POG et de POD durant le cycle cardiaque et à la variation de la pression intrathoracique avec la respiration [16,19,20].
- Flux G→D télésystolique et protodiastolique, correspondant à l’onde “v” de la pression auriculaire;
- Flux G→D pendant la contraction auriculaire, correspondant à l’onde “a”;
- Bref flux D→G en protosystole, correspondant à la descente “x”;
- Bref flux D→G en mi-diastole, correspondant à la descente “y”;
- Accentuation des composantes G→D en inspirium spontané;
- Accentuation des composantes D→G lors de l’inspirium en ventilation en pression positive ou en cas de PEEP.
Figure 27.150 : Représentations spectrales du flux à travers une CIA. A : le shunt est à large prédominance gauche - droit (flux en dessous de la ligne de base, s'éloignant du capteur situé dans l'oesophage), avec deux composantes (flèches rouges); il présente aussi deux petites composantes droite - gauche au-dessus de la ligne de base (flèches bleues). B : représentation des courbes de pression de l'OG (rouge) et de l'OD (jaune) [16,19,20]. Les variations de pression sont plus amples à gauche. De ce fait, la POG est plus élevée que la POD lors des pics de pression, mais plus basse lors de nadirs de pression. Le flux sera donc gauche - droit pendant les ondes a et v (flèches rouges), mais droite - gauche pendant les descentes x et y (flèches bleues).
Le flux de la CIA est majoritairement G→D, sauf en cas d’hypertension pulmonaire majeure. La composante D→G la plus marquée a lieu en protosystole, lorsque la descente de l’anneau mitral accroît brusquement le volume de l’OG et y abaisse la pression. L’injection de NaCl sous pression, mais sans microbulles, démontre le passage D→G qui existe habituellement à travers la CIA à ce moment (Vidéo et Figure 27.151). Le risque d’embolisation paradoxale est donc important; l’anesthésiste doit scrupuleusement veiller à l’absence de bulles dans les voies veineuses. L'importance du shunt dépend de la taille de la CIA et du gradient de pression entre les oreillettes. Ce dernier est lié à la pression de chaque oreillette, à la compliance respective des ventricules, aux résistances systémique et pulmonaire, et à la présence d’insuffisance ou de sténose au niveau des valves atrio-ventriculaires.
Vidéo: passage spontané de microbulles de l'OD vers l'OG dans un cas de CIA; le passage a lieu pendant les descentes "x" et "y" de la pression auriculaire.
Figure 27.151 : Passage D-G à travers une CIA à flux de prédominance G-D. L'injection de NaCl sous pression par voie centrale provoque suffisamment de cavitation pour remplir l'OD de microbulles et démontrer le passage spontané dans l'OG (flèche) lorsque le flux se renverse à travers la CIA pendant les descentes "x" et "y", bien que le malade ne soit pas cyanosé (SaO2 97% à l'air ambient).
Le flux D→G augmente lorsque la POD est supérieure à la POG, ce qui arrive dans deux circonstances:
- Chute brusque de la pression intrathoracique (inspirium spontané, manoeuvre de Mueller, relâchement d'une manoeuvre de Valsalva); le remplissage de l’OD est augmenté alors que celui de l’OG est diminué (VOD > VOG);
- Augmentation de la postcharge du VD (IPPV, PEEP, hypertension pulmonaire); la pression augmente dans l’OD parce qu’elle augmente dans le VD (POD > POG).
La PEEP peut occasionnellement provoquer un passage D→G suffisant pour que le patient se cyanose (Figure 27.152). En cas d’hypertension artérielle pulmonaire (HTAP) secondaire à la surcharge de volume chronique de la CIA, le shunt peut exceptionnellement devenir bidirectionnel et le malade cyanotique.
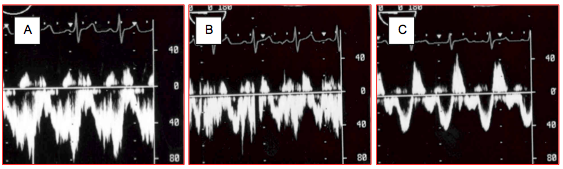
Figure 27.152 : Effet de la PEEP sur le flux d’une CIA. A : flux en apnée ; les composantes G-D sont amplement dominantes, le reflux D-G est minime. B : flux en ventilation en pression positive ; la Vmax des composantes G-D diminue avec l’augmentation de la postcharge du VD. C : flux en IPPV avec une PEEP à 10 cm H2O ; non seulement les composantes G-D sont encore plus diminuées, mais les composantes D-G sont considérablement augmentées, particulièrement le flux D-G qui a lieu pendant la protosystole (descente de l’anneau mitral) [12].
L'importance du shunt est quantifiée en calculant le rapport Qp/Qs par la mesure du flux (S x Vmax) ou du volume éjecté (S x ITV) dans la chambre de chasse droite et dans la chambre de chasse gauche (voir Shunts). Il est possible d'évaluer le volume sanguin transféré de l'OG à l'OD au cours de chaque cycle cardiaque en mesurant l'intégrale des vélocités (ITV) du flux G-D de la CIA et en la multipliant par la surface de l'orifice. Bien que séduisant, ce calcul est imprécis car le flux de la CIA est variable même en apnée, et la surface de l'orifice rarement circulaire.
Fermeture de CIA
L’indication à la fermeture de la CIA est un débit pulmonaire supérieur à 1.5 fois le débit systémique (Qp/Qs ≥ 1.5/1) et une dilatation du VD [4,9,33,37]. Une réparation chirurgicale en CEC s’impose dans les très grands ostium secundum et dans les autres formes de CIA, mais les orifices de taille moyenne situés au centre du septum peuvent être obturés par un système d’occlusion percutané moins invasif (Vidéo et Figure 27.153). Les conditions pour le succès de cette technique sont la présence un orifice central de < 4.0 cm et d’une bordure de septum musculaire assez importante (≥ 5 mm) pour assurer l’ancrage de l’appareil sur tout le pourtour de la lésion [4,7,33]. Cette bordure est mesurée dans trois plans (4-cavités 0°, court-axe valve aortique 40°, bicave 100°) et dans un évantail de directions par rapport à six structures voisinant le septum: la veine cave supérieure, la veine cave inférieure, l'aorte, l'anneau atrio-ventriculaire, le sinus coronaire et la paroi postérieure.
Vidéo: fermeture d'une CIA de type ostium secundum par un dispositif percutané Amplatzer™.

Figure 27.153 : Fermeture d'une CIA de type ostium secundum par un dispositif percutané Amplatzer™. Vue bidimensionnelle mi-œsophage 0° et reconstruction tridimensionnelle "en-face" depuis l'OD.
Après une correction chirurgicale de CIA ou de FOP, on peut retrouver un shunt persistant au flux couleur. S’il ne s’agit que de minuscules flammèches situées au niveau des sutures, le shunt résiduel est considéré comme négligeable; il disparaîtra en règle générale avec la protamine, le dépôt de fibrine et l’endothélialisation. Par contre, un shunt présentant un flux couleur de diamètre ≥ 2 mm est prohibitif, et commande une révision chirurgicale immédiate [11]. Si l’analyse de la saturation en O2 dans les veines caves et dans l’AP révèle un enrichissement dans l’OD > 20%, la reprise est formellement indiquée.
Foramen ovale perméable (FOP)
L’incidence de FOP est de 24-27% lorsque l’orifice est recherché à l’autopsie au moyen d’une aiguille boutonnée, mais de 5-17% à l’examen ETO de routine [17,28]. Elle est de 20-40% chez les patients ayant eu un accident vasculaire cérébral ischémique [3]. Dans les champ opératoire, le FOP se présente comme une fente d’environ 20 mm. Il fonctionne comme une valve de surpression qui s'ouvre lorsque la POD est suffisamment plus élevée que la POG au cours du cycle cardiaque.
Normalement, la membrane de la fosse ovale fusionne avec le septum interauricuaire musculaire dans sa partie distale, mais on peut rencontrer deux situations pathologiques.

Figure 27.154 : Anévrysme du septum interauriculaire. A: en vue 2D, le débattement est > 1.0 cm entre la course maximale et le plan du septum, à la condition que le patient soit en apnée et en euvolémie. B: mesure en mode TM, plus précise; le débattement total est ici de 2.2 cm.
Même lorsqu'elle semble montrer un espace libre entre la membrane et le septum musculaire, l'image bidimensionnelle ne permet pas de poser le diagnostic de perméabilité. Celle-ci est démontrée par le flux couleur en vue 4-cavités 0° ou bicave 100° (Vidéo). Dans la deuxième vue, on aperçoit le recouvrement partiel entre la membrane de la fosse ovale et la paroi du septum; le flux du shunt courre obliquement dans cet interstice et se déverse dans l'OD de droite à gauche sur l'écran. Pour avoir suffisamment de sensibilité dans la détection, il est recommandé d’abaisser la limite de Nyquist à 0.3 m/s (Figure 27.155A) [2]. Le septum est scanné de haut en bas depuis l'abouchement de la VCS jusqu'à celui de la VCI en vue 4-cavités 0°, et de droite à gauche par pivottement de la sonde en vue bicave 90-120°; cette recherche est nécessaire car il peut exister une fénestration du septum (zone grillagée) ou une petite CIA associée. En vue court axe de la valve aortique (40-50°), le FOP apparaît proche de la racine aortique [27].
Vidéo: flux Doppler couleur à travers un FOP indiquant la présence d'un shunt gauche - droit continu.

Figure 27.155A : Foramen ovale perméable (FOP). A : espace visible entre la membrane de la fosse ovale et le flanc gauche du septum musculaire en vue 90°; cette image bidimensionnelle ne permet pas d'affirmer la présence ni l'absence de perméabilité du passage. En cas de FOP, elle permet de mesurer la longueur du tunnel. ME: membrane d'Eustache. B : passage spontané de flux G - D à travers le FOP ; le flux se faufile entre la membrane de la fosse ovale et la partie fibro-musculaire du septum interauriculaire antérieur. L’échelle de couleur est de 0.3-0.4 m/s.
Le test aux microbulles consiste à injecter 10 mL de NaCl 0.9% dans lesquels on a préalablement provoqué une cavitation en faisant faire des allers-retours au liquide entre deux seringues reliées par un robinet 3-voies (Figure 27.155B). L’injection se fait rapidement, si possible par une voie centrale. Le test comprend 2 phases [32,33].

Figure 27.155B : Test aux microbulles lors de FOP. Dès leur arrivée dans l’OD, de nombreuses microbulles passent dans l’OG lorsque la postcharge du VD augmente (manoeuvre de Valsalva, PEEP) ou lorsque le volume de l’OD est supérieur à celui de l’OG (manoeuvre de Mueller, déconnexion respiratoire) [11,12].
Pour que l'élévation de la POD soit certaine, le septum doit bomber dans l'OG [27]. Les microbulles apparaissent immédiatement dans l’OG (Vidéo); si elles n’arrivent que 3-5 cycles cardiaques plus tard, elles sont le fruit d’un passage transpulmonaire. Pour bien les voir, il est recommandé de visualiser la partie haute de l’OG ansi que la CCVG ou la racine de l’aorte (pour contrôler leur passage). Le test est positif si > 5 bulles sont visibles rapidement dans l’OG; il est fortement positif si l'on compte > 25 microbulles. La présence d’un flux couleur signale l’existence d’un shunt G→D, et celle de microbulles dans l’OD la possibilité d’un shunt D→G. Il se peut parfaitement que le test aux microbulles soit négatif alors que le flux couleur indique la présence d’un FOP si la POG reste largement supérieure à la POD en permanence (insuffisance ventriculaire gauche, sténose mitrale) et que les manœuvres de provocation ne parviennent pas à renverser cet équilibre [1,2,31].
Vidéo: test aux microbulles; les bulles passent dans l'OG par bouffées lorsque la POD est supérieure à la POG comme le montre le basculement de la membrane de la fosse ovale.
L'imagerie 3D révèle une surface d'ouverture du FOP 30-40% plus importante que l'imagerie 2D conventionnelle. Elle montre aussi que le FOP modifie ses dimensions et sa forme, qui est elliptique, au cours du cycle cardiaque; sa surface augmente d'environ 40% en systole [35].
La relation entre le FOP, l'anévrysme du septum et le risque d'AVC reste en débat. Actuellement, on tend à considérer la fermeture de FOP par cathétérisme comme le traitement de premier choix pour la prévention d'une récidive d'ictus ischémique lorsqu'il n'existe pas d'évidence d'une autre étiologie à ce dernier et que le FOP est majeur [15,23]. Plus de détails sur le sujet figurent dans le Chapitre 15, Communication interauriculaire, FOP).
La découverte fortuite d'un FOP lors de chirurgie cardiaque pose la question de sa fermeture au cours de la CEC, ce qui implique une double canulation veineuse et un prolongement de l'intervention. Une enquête a montré que seul le quart des opérateurs le fait systématiquement, mais que la majorité ne ferme le FOP que s'il est de grande taille, si le malade a une anamnèse d'embolie artérielle, ou si la pression dans l'OD est élevée [34]. La fermeture peropératoire d’un FOP asymptomatique ne modifie pas la morbi-mortalité postopératoire, mais semble au contraire augmenter le risque d’AVC (OR 2.47) [17]. D’ailleurs, les recommandations restent très conservatrices sur l’indication à occlure un FOP, qui n’est proposée que lors d’embolie paradoxale occasionnant un AVC cryptogénique ou des occlusions artérielles à répétition [7,14,22]. En effet, les données cliniques ne sont pas assez robustes pour déterminer une relation de cause à effet directe entre le FOP et l’AVC, et la fermeture d’un FOP n’exclut pas la récidive d’ictus ni celle d’embolie paradoxale. La découverte fortuite d’un FOP asymptomatique à l’ETO peropératoire ne peut donc inciter à sa fermeture "en passant" lors d'une intervention en CEC impliquant une atriotomie que si certaines conditions sont remplies [25,26].
© CHASSOT PG, BETTEX D. Novembre 2011, Août 2019; dernière mise à jour, Mars 2020
Références
Figure 27.152 : Effet de la PEEP sur le flux d’une CIA. A : flux en apnée ; les composantes G-D sont amplement dominantes, le reflux D-G est minime. B : flux en ventilation en pression positive ; la Vmax des composantes G-D diminue avec l’augmentation de la postcharge du VD. C : flux en IPPV avec une PEEP à 10 cm H2O ; non seulement les composantes G-D sont encore plus diminuées, mais les composantes D-G sont considérablement augmentées, particulièrement le flux D-G qui a lieu pendant la protosystole (descente de l’anneau mitral) [12].
L'importance du shunt est quantifiée en calculant le rapport Qp/Qs par la mesure du flux (S x Vmax) ou du volume éjecté (S x ITV) dans la chambre de chasse droite et dans la chambre de chasse gauche (voir Shunts). Il est possible d'évaluer le volume sanguin transféré de l'OG à l'OD au cours de chaque cycle cardiaque en mesurant l'intégrale des vélocités (ITV) du flux G-D de la CIA et en la multipliant par la surface de l'orifice. Bien que séduisant, ce calcul est imprécis car le flux de la CIA est variable même en apnée, et la surface de l'orifice rarement circulaire.
| Communication interauriculaire (CIA) |
| Quatre types: ostium secundum, ostium primum, sinus venosus, ouverture du sinus coronaire Défaut dans le septum en vues 4-cavités 0° et bicave 100° Dilatation de l’OD, du VD (surcharge de volume) et de l’AP Flux à 2 composantes - Shunt G→D dominant, synchrone avec les ondes “a” et “v” (Vmax 0.5 – 1.5 m/s) - Shunt D→G mineur, synchrone avec les descentes “x” et “y” - La composante D→G augmente avec la postcharge du VD (Valsalva, PEEP) Insuffisance tricuspidienne fréquente (calcul PAPs) Rechercher un canal AV (ostium primum) et un retour anormal des veines pulmonaires (sinus venosus) |
Fermeture de CIA
L’indication à la fermeture de la CIA est un débit pulmonaire supérieur à 1.5 fois le débit systémique (Qp/Qs ≥ 1.5/1) et une dilatation du VD [4,9,33,37]. Une réparation chirurgicale en CEC s’impose dans les très grands ostium secundum et dans les autres formes de CIA, mais les orifices de taille moyenne situés au centre du septum peuvent être obturés par un système d’occlusion percutané moins invasif (Vidéo et Figure 27.153). Les conditions pour le succès de cette technique sont la présence un orifice central de < 4.0 cm et d’une bordure de septum musculaire assez importante (≥ 5 mm) pour assurer l’ancrage de l’appareil sur tout le pourtour de la lésion [4,7,33]. Cette bordure est mesurée dans trois plans (4-cavités 0°, court-axe valve aortique 40°, bicave 100°) et dans un évantail de directions par rapport à six structures voisinant le septum: la veine cave supérieure, la veine cave inférieure, l'aorte, l'anneau atrio-ventriculaire, le sinus coronaire et la paroi postérieure.
Vidéo: fermeture d'une CIA de type ostium secundum par un dispositif percutané Amplatzer™.
Figure 27.153 : Fermeture d'une CIA de type ostium secundum par un dispositif percutané Amplatzer™. Vue bidimensionnelle mi-œsophage 0° et reconstruction tridimensionnelle "en-face" depuis l'OD.
Après une correction chirurgicale de CIA ou de FOP, on peut retrouver un shunt persistant au flux couleur. S’il ne s’agit que de minuscules flammèches situées au niveau des sutures, le shunt résiduel est considéré comme négligeable; il disparaîtra en règle générale avec la protamine, le dépôt de fibrine et l’endothélialisation. Par contre, un shunt présentant un flux couleur de diamètre ≥ 2 mm est prohibitif, et commande une révision chirurgicale immédiate [11]. Si l’analyse de la saturation en O2 dans les veines caves et dans l’AP révèle un enrichissement dans l’OD > 20%, la reprise est formellement indiquée.
Foramen ovale perméable (FOP)
L’incidence de FOP est de 24-27% lorsque l’orifice est recherché à l’autopsie au moyen d’une aiguille boutonnée, mais de 5-17% à l’examen ETO de routine [17,28]. Elle est de 20-40% chez les patients ayant eu un accident vasculaire cérébral ischémique [3]. Dans les champ opératoire, le FOP se présente comme une fente d’environ 20 mm. Il fonctionne comme une valve de surpression qui s'ouvre lorsque la POD est suffisamment plus élevée que la POG au cours du cycle cardiaque.
Normalement, la membrane de la fosse ovale fusionne avec le septum interauricuaire musculaire dans sa partie distale, mais on peut rencontrer deux situations pathologiques.
- Lorsque la membrane ne fait que s’accoler, seul le jeu des pressions maintien l’orifice fermé; le FOP se rouvre dès que la POD est supérieure à la POG (embolie pulmonaire, BPCO, toux, par exemple); il occasionne alors un shunt D→G cyanogène.
- Le FOP peut laisser un tunnel ou un orifice béant sur la bordure apicale de la fosse ovale; le shunt G?D est alors permanent, et peut se renverser en shunt D→G en cas de surpression dans l’OD (Valsalva, toux, etc) (Vidéo).
Vidéo: image bidimensionnelle d'un FOP; le chenal visible entre la membrane de la fosse ovale et le septum musculaire ne permet pas d'affirmer le diagnostic de FOP, car il ne donne aucun indice sur sa perméabilité réelle.
Figure 27.154 : Anévrysme du septum interauriculaire. A: en vue 2D, le débattement est > 1.0 cm entre la course maximale et le plan du septum, à la condition que le patient soit en apnée et en euvolémie. B: mesure en mode TM, plus précise; le débattement total est ici de 2.2 cm.
Même lorsqu'elle semble montrer un espace libre entre la membrane et le septum musculaire, l'image bidimensionnelle ne permet pas de poser le diagnostic de perméabilité. Celle-ci est démontrée par le flux couleur en vue 4-cavités 0° ou bicave 100° (Vidéo). Dans la deuxième vue, on aperçoit le recouvrement partiel entre la membrane de la fosse ovale et la paroi du septum; le flux du shunt courre obliquement dans cet interstice et se déverse dans l'OD de droite à gauche sur l'écran. Pour avoir suffisamment de sensibilité dans la détection, il est recommandé d’abaisser la limite de Nyquist à 0.3 m/s (Figure 27.155A) [2]. Le septum est scanné de haut en bas depuis l'abouchement de la VCS jusqu'à celui de la VCI en vue 4-cavités 0°, et de droite à gauche par pivottement de la sonde en vue bicave 90-120°; cette recherche est nécessaire car il peut exister une fénestration du septum (zone grillagée) ou une petite CIA associée. En vue court axe de la valve aortique (40-50°), le FOP apparaît proche de la racine aortique [27].
Vidéo: flux Doppler couleur à travers un FOP indiquant la présence d'un shunt gauche - droit continu.
Figure 27.155A : Foramen ovale perméable (FOP). A : espace visible entre la membrane de la fosse ovale et le flanc gauche du septum musculaire en vue 90°; cette image bidimensionnelle ne permet pas d'affirmer la présence ni l'absence de perméabilité du passage. En cas de FOP, elle permet de mesurer la longueur du tunnel. ME: membrane d'Eustache. B : passage spontané de flux G - D à travers le FOP ; le flux se faufile entre la membrane de la fosse ovale et la partie fibro-musculaire du septum interauriculaire antérieur. L’échelle de couleur est de 0.3-0.4 m/s.
Le test aux microbulles consiste à injecter 10 mL de NaCl 0.9% dans lesquels on a préalablement provoqué une cavitation en faisant faire des allers-retours au liquide entre deux seringues reliées par un robinet 3-voies (Figure 27.155B). L’injection se fait rapidement, si possible par une voie centrale. Le test comprend 2 phases [32,33].
- Surpression endothoracique (manoeuvre de Valsalva, PEEP > 15 cm H2O); le NaCl agité est injecté sous pression; le shunt D→G est forcé par l’augmentation de la POD secondaire à l’accroissement de la postcharge du VD.
- Dépression endothoracique (relâchement du Valsalva, déconnexion du circuit respiratoire); cette manoeuvre suit immédiatement l’apparition des microbulles dans l’OD; le shunt D→G est forcé par l’augmentation du volume de l’OD et la baisse de celui de l’OG puisque la chute de la pression intrathoracique augmente de le retour à l’OD mais freine celui vers l’OG.
Figure 27.155B : Test aux microbulles lors de FOP. Dès leur arrivée dans l’OD, de nombreuses microbulles passent dans l’OG lorsque la postcharge du VD augmente (manoeuvre de Valsalva, PEEP) ou lorsque le volume de l’OD est supérieur à celui de l’OG (manoeuvre de Mueller, déconnexion respiratoire) [11,12].
Pour que l'élévation de la POD soit certaine, le septum doit bomber dans l'OG [27]. Les microbulles apparaissent immédiatement dans l’OG (Vidéo); si elles n’arrivent que 3-5 cycles cardiaques plus tard, elles sont le fruit d’un passage transpulmonaire. Pour bien les voir, il est recommandé de visualiser la partie haute de l’OG ansi que la CCVG ou la racine de l’aorte (pour contrôler leur passage). Le test est positif si > 5 bulles sont visibles rapidement dans l’OG; il est fortement positif si l'on compte > 25 microbulles. La présence d’un flux couleur signale l’existence d’un shunt G→D, et celle de microbulles dans l’OD la possibilité d’un shunt D→G. Il se peut parfaitement que le test aux microbulles soit négatif alors que le flux couleur indique la présence d’un FOP si la POG reste largement supérieure à la POD en permanence (insuffisance ventriculaire gauche, sténose mitrale) et que les manœuvres de provocation ne parviennent pas à renverser cet équilibre [1,2,31].
Vidéo: test aux microbulles; les bulles passent dans l'OG par bouffées lorsque la POD est supérieure à la POG comme le montre le basculement de la membrane de la fosse ovale.
L'imagerie 3D révèle une surface d'ouverture du FOP 30-40% plus importante que l'imagerie 2D conventionnelle. Elle montre aussi que le FOP modifie ses dimensions et sa forme, qui est elliptique, au cours du cycle cardiaque; sa surface augmente d'environ 40% en systole [35].
La relation entre le FOP, l'anévrysme du septum et le risque d'AVC reste en débat. Actuellement, on tend à considérer la fermeture de FOP par cathétérisme comme le traitement de premier choix pour la prévention d'une récidive d'ictus ischémique lorsqu'il n'existe pas d'évidence d'une autre étiologie à ce dernier et que le FOP est majeur [15,23]. Plus de détails sur le sujet figurent dans le Chapitre 15, Communication interauriculaire, FOP).
La découverte fortuite d'un FOP lors de chirurgie cardiaque pose la question de sa fermeture au cours de la CEC, ce qui implique une double canulation veineuse et un prolongement de l'intervention. Une enquête a montré que seul le quart des opérateurs le fait systématiquement, mais que la majorité ne ferme le FOP que s'il est de grande taille, si le malade a une anamnèse d'embolie artérielle, ou si la pression dans l'OD est élevée [34]. La fermeture peropératoire d’un FOP asymptomatique ne modifie pas la morbi-mortalité postopératoire, mais semble au contraire augmenter le risque d’AVC (OR 2.47) [17]. D’ailleurs, les recommandations restent très conservatrices sur l’indication à occlure un FOP, qui n’est proposée que lors d’embolie paradoxale occasionnant un AVC cryptogénique ou des occlusions artérielles à répétition [7,14,22]. En effet, les données cliniques ne sont pas assez robustes pour déterminer une relation de cause à effet directe entre le FOP et l’AVC, et la fermeture d’un FOP n’exclut pas la récidive d’ictus ni celle d’embolie paradoxale. La découverte fortuite d’un FOP asymptomatique à l’ETO peropératoire ne peut donc inciter à sa fermeture "en passant" lors d'une intervention en CEC impliquant une atriotomie que si certaines conditions sont remplies [25,26].
- Greffon pour transplantation cardiaque, pose d'une assistance ventriculaire gauche; ces deux situations sont les seules indications péremptoires.
- Taille de l'orifice importante ou membrane de la fosse ovale trop courte pour permettre l'occlusion (situation voisine d'une CIA), avec un fort passage au Doppler couleur.
- Shunt bidirectionnel (passage D-G massif des microbulles).
- Risque que la POD soit supérieure à la POG: insuffisance droite, hypertension pulmonaire, BPCO, PEEP élevée, baisse de la POG après correction d'une valvulopathie mitrale, laparoscopie.
- Présence d’un anévrysme du septum; cette anomalie peut forcer la décision lorsque d'autres conditions sont remplies (large orifice, passage bidirectionnel), mais n'est pas en elle-même une indication opératoire [18].
| Foramen ovale perméable (FOP) |
| Prévalence 15 – 25% Exploration systématique (vues 4-cavités 0° et bicave 100°, échelle couleur 0.3 m/s) Association avec l’anévrysme du septum interauriculaire Décollement de la membrane de la fosse ovale (flux tangentiel au septum) Passage G→D (flux couleur) Passage D→G (test aux microbulles) Fermeture envisagée seulement si PFO à haut risque: - Anamnèse d'AVC sans autre origine possible - Assistance ventriculaire - Intervention en CEC avec atriotomie - Taille importante, passage D→G majeur, anévrysme associé - Risque de POD > POG |
© CHASSOT PG, BETTEX D. Novembre 2011, Août 2019; dernière mise à jour, Mars 2020
Références
- AGOUSTIDES JG, WEISS SJ, OCHROCH AE, et al. Analysis of the interatrial septum by transesophageal echocardiography in adult cardiac surgical patients: Anatomic variants and correlation with patent foramen ovale. J Cardiothorac Vasc Anesth 2005; 19:146-9
- AGOUSTIDES JG, WEISS SJ, WEINER J, et al. Diagnosis of patent foramen ovale with multiplane transesophageal echocardiography in adult cardiac surgical patients. J Cardiothorac Vasc Anesth 2004; 18:725-30
- ALBERS GW, AMARENCO P, EASTON JD, et al. Antithrombotic and thrombolytic therapy for ischemic stroke: Seventh ACCP Conference on antithrombotic and thrombolytic therapy. Chest 2004; 126(Suppl 3):483S-512S
- BAUMGARTNER H, BONHOEFFER B, DE GROOT NMS, et al. ESC Guidelines for the management of grown-up congenital heart disease (new version 2010). Eur Heart J 2010; 31:2915-57
- BETTEX D, CHASSOT PG. Echocardiographie transoesophagienne en anesthésie-réanimation. Paris: Pradel-Masson, 1997
- BETTEX D, CHASSOT PG. Transesophageal echocardiography in congenital heart disease. In: BISSONNETTE B, edit. Pediatric anesthesia. Basic principles, State of the art, Future. Shelton (CO): People’s Medical Publishing House (USA), 2011, 1186-1212
- BHATT AB, FOSTER E, KUEHL K, et al. Congenital hesart disease in older adult. A Scientific Statement from the American Heart Association. Circulation 2015; 131:1884-931
- BRECKER SJD, REDINGTON A, SHORE D, OLDERSHAW P. Atrial septal defects. In: REDINGTON A, ed. Congenital heart disease in adults. A practical guide. London: WB Saunders Co Ltd, 1994, pp 104-10
- BRICKNER ME, HILLIS LD, LANGE RA. Congenital heart disease in adults. First of two parts. N Engl J Med 2000; 342:256-63
- BRICKNER ME, HILLIS LD, LANGE RA. Congenital heart disease in adults. Second of two parts. N Engl J Med 2000; 342:334-42
- CHASSOT PG, BETTEX D. Congenital heart disease. In: POELAERT J, SKATVAN K. Transesophageal echocardiography in anaesthesia and intensive care medicine, 2nd ed. London: BMJ Books, 2004, 221-47
- CHASSOT PG, BETTEX D. Anesthesia and adult congenital heart disease. J Cardiothorac Vasc Anesth 2006; 20:414-37
- DE CASTRO S, CARTONI D, FIORELLI M, et al. Morphological and functional characteristics of patent foramen ovale and their embolic implications. Stroke 2000; 31:2407-13
- ESO – European Stroke Organisation. Guidelines for management of ischaemic stroke and transient ischaemic attack 2008. Cerebrovasc Dis 2008; 25:457-507
- HANKEY GJ, McQUILLAN BM. Patent foramen ovale closure. The pendulum swings. Circulation 2018; 137:1991-3
- JAFFE RA, PINTO FJ, SCHNITTGER I, et al. Aspects of mechanical ventilation affecting interatrial shunt flow during general anesthesia. Anesth Analg 1992; 75:484-8
- KRASUSKI RA, HART SA, ALLEN D, et al. Prevalence and repair of intraoperatively diagnosed patent foramen ovale and association with perioperative outcomes and long-term survival. JAMA 2009; 302:290-7
- LEE PH, SONG JK, KIM JS, et al. Cryptogenic stroke and high-risk patent foramen ovale: the DEFENSE-PFO trial. J Am Coll Cardiol 2018; 71:2335-42
- LEVIN AR. Atrial pressure-flow dynamics in atrial septal defects (secundum type). Circulation 1968; 37:476-9
- LIN FC, FU M, YEH SH, WU D. Doppler atrial flow patterns in patients with secundum atrial septal defects. Determinants, limitations, and pitfalls. J Am Soc Echocardiogr 1988; 1:141-5
- MEKONTSO DESSAP A, BOISSIER F, LEON R, et al. Prevalence and prognosis of shunting across patent foramen ovale during acute respiratory distress syndrome. Crit Care Med 2010; 38:1786-92
- MESSÉ S, GRONSETH G, KENT D, et al. Practice advisory: recurrent stroke with patent formaen ovale (update of practice parameters): report of the Guideline Development, Dissemination, and Implementation Subcomittee of the American Academy of Neurology. Neurology 2016; 87:815-21
- MOJADIDI MK, ZAMAN MO, ELGENDY IY, et al. Cryptogenic stroke and patent foramen ovale. J Am Coll Cardiol 2018; 71:1035-43
- MUHIUDEEN-RUSSEL IA, MILLER-HANCE WC, SILVERMAN NH. Intraoperative transesophageal echocardiography for pediatric patients with congenital heart disease. Anesth Analg 1998; 87:1058-76
- PATEL PA, HALL A, AUGOUSTIDES JGT, et al. Dynamic shunting across a patent formaen ovale in adult cardiac surgery – Perioperative challenges and management. J Cardiothorac Vasc Anesth 2018; 32:542-9
- RAMAKRISHNA H, PATEL PA, GUTSCHE JT, et al. Incidental patent foramen ovale in adult cardiac surgery: recent evidence and management options for the perioperative echpcardiographer. J Cardiothoprac Vasc Anesth 2014; 28:1691-5
- RANA BS, THOMAS MR, CALVERT PA, et al. Echocardiographic evaluation of patent foramen ovale prior to device closure. JACC Cardiovasc Imaging 2010; 3:749-60
- SCHNEIDER B, ZIENKIEWICZ T, JANSEN V, et al. Diagnosis of patent foramen ovale by transesophageal echocardiography and correlation with autopsy findings. Am J Cardiol 1996; 77:1202-9
- SCHWINGER ME, GINDEA AJ, FREEBERG RS, KRONZON I. The anatomy of the interatrial septum: A transesophageal echocardiographic study. Am Heart J 1990; 119:1401-5
- SHOIAB I, SCHAFF H, SARAN N, et al. Recommendations 161 STOLLBERGER C, SCHNEIDER B, ABZIEHER F, et al. Diagnosis of patent foramen ovale by transesophageal contrast echocardiography. Am J Cardiol 1993; 71:604-6
- SILVESTRY FR, COHEN MS, ARMSBY LB, et al. Guidelines for the echocardiographic assessment of atrial septal defects and patent foramen ovale: from the American Society of Echocardiography and Society of Cardiac Angiography and Interventions. J Am Soc Echocardiogr 2015; 28:910-58
- STOLLBERGER C, SCHNEIDER B, ABZIEHER F, et al. Diagnosis of patent foramen ovale by transesophageal contrast echocardiography. Am J Cardiol 1993; 71:604-6
- STOUT KK, DANIELS CJ, VALENTE AM, et al. 2018 AHA/ACC Guideline for the management of adults with congenital heart disease. J Am Coll Cardiol 2019; 73:e81-192
- SUKERNIK MR, GOSWAMI S, FRUMENTO RJ, et al. National survey regarding the management of an intraoperatively diagnosed patent foramen ovale during coronary artery bypass graft surgery. J Cardiothorac Vasc Anesth 2005; 19:150-4
- TANAKA J, IZUMO M, FUKUOKA Y, et al. Comparison of two-dimensional versus real-time three-dimensional transesophageal echocardiography for evaluation of patent foramen ovale. Am J Cardiol 2013; 111:1052-6
- VICK GW. Pulmonary venous and systemic ventricular inflow obstruction in patients with congenital heart disease: Detection by combined two-dimensional and Doppler echocardiography. J Am Coll Cardiol 1987; 9:580-4
- WARNES CA, WILLIAMS RG, BASHORE TM, et al. ACC/AHA 2008 Guidelines for the management of adults with congenital heart disease: executive summary. Circulation 2008; 118:2395-451
27 Echocardiographie, 3ème partie
- 27.1 Evaluation de la volémie
- 27.2 Ischémie myocardique
- 27.3 Cardiomyopathies
- 27.4 Dysfonction ventriculaire
- 27.5 Pathologie péricardique
- 27.6 Masses
- 27.7 Aorte thoracique
- 27.8 Cardiopathies congénitales
- 27.8.1 Introduction
- 27.8.2 Nomenclature anatomique
- 27.8.3 Shunts
- 27.8.4 Pressions droites
- 27.8.5 Fonction ventriculaire
- 27.8.6 Retour veineux et oreillettes
- 27.8.7 Jonction auriculo-ventriculaire
- 27.8.8 Pathologies ventriculaires
- 27.8.9 Jonction ventriculo-artérielle
- 27.8.10 Segment artériel
- 27.8.11 ETO chez les congénitaux
- 27.9 Transplantation et urgences
- 27.10 Chirurgie à coeur battant
- 27.11 Conclusions





























